Врожденный порок сердца недостаточность аортального клапана
Недостаточность аортального клапана
ОПРЕДЕЛЕНИЕ, ЭТИОЛОГИЯ И ПАТОГЕНЕЗнаверх
Порок сердца, характеризующийся обратным током крови из аорты в левый желудочек вследствие неправильного закрытия створок аортального клапана. Первичная недостаточность вызвана повреждением или врожденной аномалией структуры створок клапана с последующим расширением выходного тракта, клапанного кольца и восходящей аорты, a вторичная недостаточность — расширением клапанного кольца и восходящей аорты.
Причины : врожденные (двустворчатый клапан, четырехстворчатый клапан, выпадение створок клапана вследствие дефекта межжелудочковой перегородки); вторичное повреждение клапана при подклапанном стенозе; инфекционный эндокардит (активный и перенесенный); системные заболевания соединительной ткани (ревматическая болезнь сердца, РА, анкилозирующий спондилоартрит); дегенерация (кальциноз, фиброз); расширение или расслоение восходящей аорты (артериальная гипертензия, синдром Марфана и подобные, атеросклероз, воспаление, травма, миксоматозная дегенерация); медикаментозное повреждение створок; сифилис.
КЛИНИЧЕСКАЯ КАРТИНА И ЕСТЕСТВЕННОЕ ТЕЧЕНИЕ наверх
1. Субъективные симптомы: для острой недостаточности характерны внезапное снижение артериального давления (прежде всего диастолического), тахикардия и прогрессирующая одышка. При недостаточности вследствие расслоения аорты доминируют симптомы основного заболевания →разд. 2.23.1). Хроническая недостаточность в течение многих лет протекает бессимптомно; даже при значительной недостаточности жалобы слабо выражены, типично ощущение усталости.
2. Объективные симптомы: большая амплитуда артериального давления с повышенным систолическим и низким, либо зачастую неопределяемым диастолическим давлением, всегда с высоким и быстрым пульсом (т. н. пульс «водяной помпы»); иногда двухфазный пульс (лучше определяется на плечевой или бедренной артерии, чем на сонной); I тон сердца обычно хорошо выслушивается (при острой недостаточности может быть ослабленным); усиление (патология аорты) или ослабление (патология створок клапана) аортальной составляющей II тона сердца; голодиастолический шум типа decrescendo , обычно лучше слышен по левому краю грудины (при патологии восходящей аорты часто лучше выслушивается у правого края грудины) →разд. 1.29.2.2; шум шум Остина-Флинта — диастолический шум вследствие относительного митрального стеноза; часто систолический шум изгнания в области аускультации аортального клапана (вследствие увеличенного объема сердечного выброса, который приводит к относительному стенозу устья аорты).
3. Типичное течение: при острой недостаточности зависит от основного заболевания. Хроническая недостаточность обычно в течение нескольких лет протекает бессимптомно; в этом случае риск сердечной смерти при нормальной фракции выброса левого желудочка 1. ЭКГ: признаки гипертрофии и перегрузки левого желудочка, Р mitrale , часто желудочковые аритмии.
2. Рентгенография органов грудной полости: увеличение левого желудочка, расширение восходящей аорты и дуги аорты; при острой аортальной недостаточности наблюдается застой в малом круге кровообращения при неизмененной тени сердца.
3. Эхокардиография с допплеровским исследованием: позволяет обнаружить волну регургитации и провести ее качественную и количественную оценку. Критерии значительной недостаточности при эхокардиографическом исследовании: в случае центрального потока его ширина занимает ≥65 % выходного тракта левого желудочка; ширина перешейка регургитации >6 мм; объем регургитационного потока ≥60 мл; фракция недостаточности ≥50 %; эффективная площадь отверстия недостаточности ≥0,30 см 2 ; дополнительные критерии — как минимум умеренная дилатация левого желудочка, выявляемый при допплеровском исследовании голодиастолический регургитационный поток в нисходящей аорте, время половинного снижения градиента давления между аортой и левым желудочком
4. КТ и МРТ: КТ у больных с аневризмой аорты позволяет оценить морфологию и степень дилатации устья аорты, что имеет значение при планировании техники операции. КТ коронарных артерий у больных, отобранных для оперативного лечения порока, является альтернативой коронарографии для исключения значимых стенозов в коронарных артериях. МРТ является информативным неинвазивным исследованием, позволяющим оценить конечно-систолический и конечно-диастолический объемы, массу миокарда левого желудочка, а также делает возможной оценку степени недостаточности аортального клапана, особенно в случае неоднозначной клинической и эхокардиографической оценки.
В комплексе с клиническими симптомами эхокардиографическое исследование позволяет диагностировать аортальную недостаточность почти со 100 % специфичностью. Следует провести дифференциально-диагностический поиск причин повреждения створок аортального клапана и расширения восходящей аорты.
1. Незначительная или умеренная недостаточность: если систолическая функция не нарушена и нет субъективных симптомов, лечение не требуется.
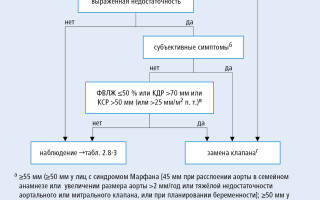
2. Тяжелая хроническая недостаточность: выбор метода лечения →рис. 2.8-2.
Рисунок 2.8-2. Алгоритм действий при хронической недостаточности аортального клапана (согласно рекомендациям ESC и EACTS 2012, модифицировано)
1. Острая симптоматическая недостаточность: необходимо немедленное хирургическое лечение — требуется замена клапана на механический протез или аортальный гомографт; при необходимости — в сочетании с имплантацией протеза восходящей аорты; перед операцией используйте вазодилататоры; внутриаортальная контрпульсация противопоказана.
2. Хроническая недостаточность: показания к операции →рис. 2.8-2.
1. Вазодилататоры (ЛС →табл. 2.20-7) — эналаприл 10–20 мг 2 раза в день или квинаприл 10–20 мг/сут:
1) при тяжелой недостаточности у бессимптомных пациентов с сохраненной систолической функцией левого желудочка;
2) у остальных пациентов, если операция противопоказана или пациент не дает на нее согласия. У пациентов с синдромом Марфана следует рассмотреть возможность назначения β-блокатора и/или блокатора рецепторов ангиотензина.
2. Профилактика инфекционного эндокардита →разд. 2.13.
Недостаточность аортального клапана
ОПРЕДЕЛЕНИЕ, ЭТИОЛОГИЯ И ПАТОГЕНЕЗнаверх
Порок сердца, характеризующийся обратным током крови из аорты в левый желудочек вследствие неправильного закрытия створок аортального клапана. Первичная недостаточность вызвана повреждением или врожденной аномалией структуры створок клапана с последующим расширением выходного тракта, клапанного кольца и восходящей аорты, a вторичная недостаточность — расширением клапанного кольца и восходящей аорты.
Причины : врожденные (двустворчатый клапан, четырехстворчатый клапан, выпадение створок клапана вследствие дефекта межжелудочковой перегородки); вторичное повреждение клапана при подклапанном стенозе; инфекционный эндокардит (активный и перенесенный); системные заболевания соединительной ткани (ревматическая болезнь сердца, РА, анкилозирующий спондилоартрит); дегенерация (кальциноз, фиброз); расширение или расслоение восходящей аорты (артериальная гипертензия, синдром Марфана и подобные, атеросклероз, воспаление, травма, миксоматозная дегенерация); медикаментозное повреждение створок; сифилис.
КЛИНИЧЕСКАЯ КАРТИНА И ЕСТЕСТВЕННОЕ ТЕЧЕНИЕ наверх
1. Субъективные симптомы: для острой недостаточности характерны внезапное снижение артериального давления (прежде всего диастолического), тахикардия и прогрессирующая одышка. При недостаточности вследствие расслоения аорты доминируют симптомы основного заболевания →разд. 2.23.1). Хроническая недостаточность в течение многих лет протекает бессимптомно; даже при значительной недостаточности жалобы слабо выражены, типично ощущение усталости.
2. Объективные симптомы: большая амплитуда артериального давления с повышенным систолическим и низким, либо зачастую неопределяемым диастолическим давлением, всегда с высоким и быстрым пульсом (т. н. пульс «водяной помпы»); иногда двухфазный пульс (лучше определяется на плечевой или бедренной артерии, чем на сонной); I тон сердца обычно хорошо выслушивается (при острой недостаточности может быть ослабленным); усиление (патология аорты) или ослабление (патология створок клапана) аортальной составляющей II тона сердца; голодиастолический шум типа decrescendo , обычно лучше слышен по левому краю грудины (при патологии восходящей аорты часто лучше выслушивается у правого края грудины) →разд. 1.29.2.2; шум шум Остина-Флинта — диастолический шум вследствие относительного митрального стеноза; часто систолический шум изгнания в области аускультации аортального клапана (вследствие увеличенного объема сердечного выброса, который приводит к относительному стенозу устья аорты).
3. Типичное течение: при острой недостаточности зависит от основного заболевания. Хроническая недостаточность обычно в течение нескольких лет протекает бессимптомно; в этом случае риск сердечной смерти при нормальной фракции выброса левого желудочка 1. ЭКГ: признаки гипертрофии и перегрузки левого желудочка, Р mitrale , часто желудочковые аритмии.
2. Рентгенография органов грудной полости: увеличение левого желудочка, расширение восходящей аорты и дуги аорты; при острой аортальной недостаточности наблюдается застой в малом круге кровообращения при неизмененной тени сердца.
3. Эхокардиография с допплеровским исследованием: позволяет обнаружить волну регургитации и провести ее качественную и количественную оценку. Критерии значительной недостаточности при эхокардиографическом исследовании: в случае центрального потока его ширина занимает ≥65 % выходного тракта левого желудочка; ширина перешейка регургитации >6 мм; объем регургитационного потока ≥60 мл; фракция недостаточности ≥50 %; эффективная площадь отверстия недостаточности ≥0,30 см 2 ; дополнительные критерии — как минимум умеренная дилатация левого желудочка, выявляемый при допплеровском исследовании голодиастолический регургитационный поток в нисходящей аорте, время половинного снижения градиента давления между аортой и левым желудочком
4. КТ и МРТ: КТ у больных с аневризмой аорты позволяет оценить морфологию и степень дилатации устья аорты, что имеет значение при планировании техники операции. КТ коронарных артерий у больных, отобранных для оперативного лечения порока, является альтернативой коронарографии для исключения значимых стенозов в коронарных артериях. МРТ является информативным неинвазивным исследованием, позволяющим оценить конечно-систолический и конечно-диастолический объемы, массу миокарда левого желудочка, а также делает возможной оценку степени недостаточности аортального клапана, особенно в случае неоднозначной клинической и эхокардиографической оценки.
В комплексе с клиническими симптомами эхокардиографическое исследование позволяет диагностировать аортальную недостаточность почти со 100 % специфичностью. Следует провести дифференциально-диагностический поиск причин повреждения створок аортального клапана и расширения восходящей аорты.
1. Незначительная или умеренная недостаточность: если систолическая функция не нарушена и нет субъективных симптомов, лечение не требуется.
2. Тяжелая хроническая недостаточность: выбор метода лечения →рис. 2.8-2.
Рисунок 2.8-2. Алгоритм действий при хронической недостаточности аортального клапана (согласно рекомендациям ESC и EACTS 2012, модифицировано)
1. Острая симптоматическая недостаточность: необходимо немедленное хирургическое лечение — требуется замена клапана на механический протез или аортальный гомографт; при необходимости — в сочетании с имплантацией протеза восходящей аорты; перед операцией используйте вазодилататоры; внутриаортальная контрпульсация противопоказана.
2. Хроническая недостаточность: показания к операции →рис. 2.8-2.
1. Вазодилататоры (ЛС →табл. 2.20-7) — эналаприл 10–20 мг 2 раза в день или квинаприл 10–20 мг/сут:
1) при тяжелой недостаточности у бессимптомных пациентов с сохраненной систолической функцией левого желудочка;
2) у остальных пациентов, если операция противопоказана или пациент не дает на нее согласия. У пациентов с синдромом Марфана следует рассмотреть возможность назначения β-блокатора и/или блокатора рецепторов ангиотензина.
2. Профилактика инфекционного эндокардита →разд. 2.13.
Чем проявляется недостаточность аортального клапана, и как ее лечить
В норме для обеспечения всех органов и тканей кислородом левый желудочек выталкивает кровь в аорту, откуда она расходится по телу благодаря работе клапана. Если створки последнего не смыкаются полностью, часть крови возвращается обратно в сердце во время диастолы, вызывая переполнение левого желудочка. Такая ситуация называется недостаточностью аортального клапана.
Причины и разновидности порока
Выделяют два вида заболевания, различающиеся по происхождению: врожденные и приобретенные. Недостаточность аортального клапана у детей чаще всего формируется в период внутриутробной закладки органов и систем. Причинами нарушения развития створок становятся генетический дефект или влияние каких-то веществ на плод.
Приобретенная форма порока возникает под воздействием следующих факторов:
- Инфекции (ангина, сепсис, сифилис). Происходит воспаление эндокарда с поражением клапанного аппарата.
- Ревматизм. Механизм развития заключается в появлении наростов и утолщений на створках, что препятствует плотному их смыканию. По моим наблюдениям, более 85 % всех пациентов с митральными или аортальными пороками имеют положительные ревмопробы.
- Другие причины. Несколько реже этиологическими факторами становятся поражение аорты атеросклерозом, расслаивающая аневризма, синдром Марфана или травма грудной клетки.
Недостаточность клапана аорты в чистом виде длительное время остается компенсированным пороком. Но с течением времени развивается гипертрофия левого желудочка, и появляются признаки выраженного нарушения гемодинамики.
Симптомы
Заболевание проявляется по-разному в зависимости от степени запущенности патологии. Для сравнения можно привести таблицу признаков болезни по стадиям:
| Стадия | Степень регургитации в % | Жалобы | Признаки при осмотре |
| I. Полная компенсация | 15 | отсутствуют | отклонений нет, появление легкого шума в момент диастолы при аускультации |
| II. Аортальная недостаточность 2 степени (скрытая) | 15-30 | появление неприятных ощущений за грудиной после физической нагрузки, пульсация в голове и шее, учащенное сердцебиение | |
| III. Субкомпенсация | болевой синдром по типу стенокардии в покое, головокружение, шум в ушах, нарушение зрения, обмороки, покачивание головы, пульсация зрачков и сосудов ногтевого ложа | увеличение печени, пастозность голеней, бледность, скачущий пульс, ослабление I и II тона, увеличение разницы между систолическим и диастолическим давлением | |
| IV. Декомпенсация | от 50 и более | прогрессирующая недостаточность, нарушение функции всех органов, аритмия, выраженные отеки | акроцианоз, анасарка, гепатоспленомегалия, неравномерный пульс, визуальное определение сердечного толчка, его смещение к 7 межреберью |
Компенсаторная стадия может продолжаться длительное время, ничем не проявляя себя, если причиной становится хронический процесс.
Диагностика
Для уточнения диагноза требуется проведение ряда инструментальных исследований:
- На рентгенограмме симптомы аортальной недостаточности проявляются в виде увеличения левого и правого желудочков.
- На кардиограмме видны признаки увеличения левого желудочка, тахикардии и эктопического ритма из ножек пучка Гиса. После физической нагрузки начинается депрессия сегмента ST, и появляются другие симптомы ишемии миокарда.
- При проведении фонографии обнаруживается диастолический шум в результате регургитации крови в левый желудочек и III тон за счет колебания его стенок. Систолический шум образуется из-за завихрений кровотока через видоизмененные створки.
- На ЭхоКГ определяются нарушение структуры створок, гипертрофия левых отделов миокарда, трепетание митрального клапана.
Современные способы лечения
Начальная стадия патологии не нуждается в специальном лечении. Пациент должен регулярно посещать кардиолога (1 раз в 6 месяцев), проходить ЭхоКГ, ЭКГ и другие дополнительные методы диагностики по показаниям. Человеку рекомендуется снижение физической активности, а при ревматизме – прием антибиотиков и отказ от пребывания в условиях повышенной сырости.
При развитии первых симптомов на стадии относительной компенсации лечение заключается в использовании диуретиков, антигипертензивных препаратов, приеме антибактериальных средств с целью предупреждения инфекционных осложнений. Медикаментозный метод оказания помощи не может полностью устранить проблему, а только действует на причину и улучшает качество жизни человека.
Виды протезов и разница между ними
Пластика или протезирование клапана и восходящей части аорты рекомендуется на стадии начала декомпенсации гемодинамики. Также неотложная операция проводится в случае развития острой аневризмы или при повреждении клапана при сильном ударе в грудь.
Хирургическое лечение недостаточности аортального клапана обычно производится с использованием искусственных и биологических имплантов. Первые создаются из металлов с интактным покрытием, а вторые делятся на три вида:
- ксенографты (создаются из ткани животных);
- гомографты (используется материал другого человека);
- аутографты (берется у самого оперируемого).
Ранее все операции проводились на открытом сердце. В настоящее время практикуется транскатетерная имплантация. Это малоинвазивная методика, которая заключается в постановке искусственного клапана через отверстие в сосуде без разреза грудной клетки.
На рынке имеется несколько видов протезов для проведения такой операции:
- Medtronic CoreValve. Вводится трансфеморально (через бедренную артерию), состоит из каркаса и трех створок, которые производятся из перикарда свиней.
- Ставится методом трансапикального доступа (через верхушку сердца).
- Сделан из околосердечной сумки быка, а в качестве крепления применяется кольцо из нержавеющей стали.
После недельного пребывания в больнице человек выписывается под наблюдение своего врача. Иногда нахождение в стационаре продлевается до 10 дней.
Основная реабилитация заключается в правильно подобранной медикаментозной поддержке, которая позволит предупредить возможные осложнения и ускорит процесс возвращения человека к обычному образу жизни. Протокол лечения в этом случае включает в себя такие группы лекарственных средств:
- иммуносупрессоры необходимы для подавления процесса отторжения трансплантата;
- антибиотики предупреждают инфекционные осложнения;
- антикоагулянты препятствуют образованию тромбов на искусственных клапанах
- антиагреганты, которые разжижают кровь.
Медикаментозное лечение пациента после операции будет включать препараты для терапии состояний, которые стали причиной порока или усугубили течение болезни.
Прогноз: как аортальная недостаточность влияет на длительность жизни
Прогноз при недостаточности аортального клапана зависит от объема возвращаемой крови в левый желудочек. На стадии относительной компенсации длительность жизни составляет 5 – 10 лет. При наличии выраженных отеков и других симптомов нарушения кровоснабжения все мероприятия по лечению и профилактике могут обеспечить в районе 2 лет, если не будет выполнено хирургическое вмешательство по тем или иным причинам. В этом случае больному присваивается инвалидность, и производится облегчающая симптомы терапия.
Для подготовки материала использовались следующие источники информации.
Лечение аортального порока сердца – когда клапан аорты выходит из строя
Среди сердечных патологий аортальные пороки встречаются довольно часто, однако не все патологии требуют лечения. В некоторых случаях больные могут жить с незначительными пороками, наблюдаясь у врача, другим же требуется проведение оперативного вмешательства в как можно более быстрые сроки. Аортальный порок сердца сегодня довольно успешно лечится, если своевременно обратиться к врачу.
Как возникают сердечные нарушения
Регуляция кровотока в значительной мере зависит от функционирования аортального клапана. Роль этого структурного элемента заключается в пропуске крови и недопущении ее обратного заброса. Клапан аорты дает ход крови в желудочек и закрывается после прохождения определенного объема, чтобы при сжатии желудочек не вытолкнул в аорту часть крови.
Деятельность клапана сложнокоординирована, хотя он и имеет простое строение. Он состоит из кольца (из фиброзной ткани), поддерживающего постоянный размер и разделяющего аорту от желудочка. Также клапан имеет три створки, за что и получил название трехстворчатого. Для пропуска крови клапанные створки прижимаются к стенкам, и кровь попадает в аорту. При прохождении в синусах створки смещаются к центру, давление уменьшается, створки закрываются, и проход в желудочки становится невозможным.
Аортальный порок сердца – это нарушение работы клапана, возникающее причине дефекта его строения.
Причины заболевания
Аортальные пороки могут быть врожденными или приобретенными. Среди причин врожденных пороков лидируют генетические, экзогенные, а также патологии матери. Если у новорожденных выявлен тяжелый комбинированный порок сердца, то оперативное вмешательство проводят с шестимесячного возраста, а некоторым малышам операция необходима сразу же после рождения.
Причины приобретенных пороков могут быть различными.
Провоцирует патологию:
- инфекционный или ревматический эндокардит,
- атеросклеротические изменения,
- висцеральный сифилис,
- травмы,
- повреждения в результате хирургических вмешательств,
- расслаивающая аневризма,
- гипертония.
Эти факторы приводят к различным порокам сердца. Пораженный органически клапан перестает выполнять свою функцию в норме, что вызывает сердечно-сосудистую недостаточность. В результате усугубления течения патологии пациенты перестают выполнять физическую работу, при прохождении комиссии им дается группа инвалидности.
Виды патологии
Виды нарушений бывают следующими:
- стеноз (сужение) аортального клапана – порок заключается в сужении устьев аорты по сравнению с нормой,
- аортальная недостаточность – неполное перекрытие отверстия аорты,
- комбинированная патология или сочетанный порок, при котором встречается и стеноз, и аортальная недостаточность.
Возникают пороки сердца как с рождения, они называются врожденными, так могут быть и приобретенными, развиваясь в течение жизни по причине различных патологий. В каждом случае выраженность порока сердца разная, что и проявляется в функционировании органа.
Диагностика
Для того чтобы диагностировать патологию, необходимо провести аппаратные исследования.
При помощи электрокардиограммы сердца есть возможность выделить признаки патологии:
- горизонтальная электрическая ось сердца,
- гипертрофия левого желудочка,
- при суточном мониторинге определяется ишемия миокарда,
- аритмия.
Обязательным видом диагностики является эхокардиографическое исследование, при котором обнаруживается гипертрофия левого желудочка, кальцификаты на створках клапана, изменение их структуры. Также можно диагностировать малую амплитуду раскрытия клапанных створок и оценить степень стеноза. При помощи ЭхоКГ можно оценить скорость кровотока и определить давление в легочной артерии.
Рентгеновское исследование показывает известь на клапанных створках, увеличенную тень от сердца, а при поздней стадии развития патологии обнаруживаются застойные признаки в легких.
Стеноз аортального клапана
Сужение клапана аорты является наиболее распространенным видом нарушения деятельности клапана. Оно обнаруживается в любом возрасте, а у каждого десятого больного пожилого возраста стеноз возникает в процессе старения.
Заболевание проявляется в виде слишком узкого аортального просвета, из-за чего левый желудочек пропускает кровь в аорту в период своего сокращения. Болезнь с преобладанием выраженного стеноза провоцирует увеличение органа, из-за чего он получил характерное название аортальное сердце. У больных с такой патологией часто случаются потери сознания, увеличивается давление в сердечных камерах.
Стеноз бывает как врожденным, так и приобретенным. При врожденном пороке обычно у детей бывает меньше створок – одна или две вместо трех, а иногда формируется мышечный валик в районе над аортальным клапаном. Обычно врожденная патология первые десять лет жизни ребенка себя практически никак не проявляет, но в период взросления, активного роста и формирования организма признаки патологии приобретают все более выраженный характер.
Приобретенная форма заболевания встречается по причине наличия аутоиммунных патологий, провоцирующих соединительнотканные наросты на клапанных створках, что провоцирует возникновение стеноза устья и структурных изменений карманов. Иногда стеноз является результатом перенесенных инфекционных недугов, когда патогенная микрофлора поражает клапан, а в результате борьбы с возбудителями организм естественным образом запускает процессы рубцевания и на клапанах появляются наросты из соединительной ткани.
У пожилых пациентов стеноз является результатом атеросклеротического поражения сосудов, отложения на створках жировых бляшек. При отложении солей кальция возникает дегенеративный кальцинированный стеноз. Тяжесть симптоматики высчитывается по площади открываемого участка поверхности, которая в норме должна соответствовать 2,5 см2, но у больных она гораздо меньше.
Протекает стеноз долгое время без определенной симптоматики и выявляется в результате случайных обследований. В выраженной стадии патологии у пациентов появляется кашель, одышка. Тяжесть в груди, дискомфорт после физических нагрузок. Больные быстро утомляются, часто страдают от отеков. В результате диагностических мероприятий врачи определяют степень нарушений и назначают препараты для нормализации сердечного ритма, артериального давления.
Аортальная недостаточность
Заболевание связано с неполным закрытием клапанных створок. При забросе крови обратно левый желудочек испытывает перенапряжение и постепенно растягивается. Постоянные процессы приводят к быстрому изнашиванию желудочка. Аортальный порок с преобладанием недостаточности встречается у более половины пациентов, которым был поставлен диагноз порок сердца.
Клапанная недостаточность бывает врожденной или спровоцированной инфекционными заболеваниями.
В результате нарушений у пациентов встречаются такие дефекты, как:
- отверстие в створке клапана,
- структурные изменения клапанной створки,
- отсутствие одного клапана,
- увеличенные размеры створки.
Как и при стенозе, на начальном этапе развития патологии симптомы отсутствуют, но без лечения они усугубляются – появляется мигрень, одышка, учащенное сердцебиение. В большинстве случаев аортальная недостаточность спровоцирована ревматическими патологиями. К разрыву клапанных створок или их деформации приводят атеросклеротические изменения, отложение кальция, повышенное артериальное давление. Определение тяжести патологии исходит из объема крови, поступающего в желудочек.
Лечение при легкой стадии – ограничение физических нагрузок и избавление от вредных привычек, при развитии третьей и четвертой стадии показано хирургическое вмешательство.
Комбинированные аортальные пороки сердца – это сочетание аортального стеноза и недостаточности, которое в большинстве случаев требует оперативного вмешательства. Это может быть протезирование, вальвулопластика, комиссуротомия, а в тяжелых случаях – пересадка органа.