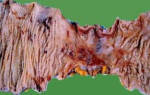
Хроническая ишемия нижних конечностей 2 б стадии
Хроническая ишемия нижних конечностей
Состояние, при котором поступление кислорода к тканям нижних конечностей недостаточно вследствие нарушенного кровотока в артериях. В >97 % случаев причиной является атеросклероз артерий нижних конечностей; другие причины хронической ишемии нижних конечностей →Дифференциальная диагностика.
В зависимости от интенсивности симптомов различают стадии течения болезни →табл. 2.27-1. Часто сосуществуют симптомы атеросклероза других артерий: коронарных, черепных или почечных; иногда аневризма брюшной аорты.
1. Субъективные симптомы: на начальном этапе без жалоб, со временем появляется быстрая утомляемость конечностей, повышенная чувствительность к холоду, парестезии. Больные чаще всего обращаются к врачу по поводу перемежающейся хромоты — боли, появляющейся с достаточно постоянной регулярностью после выполнения определённой мышечной работы (прохождения определённой дистанции). Боль (иногда описываемая больными как онемение, затвердение мышц) в мышцах ниже места стеноза/окклюзии артерии, не иррадиирующая, заставляющая больного остановиться и самостоятельно исчезающая через несколько десятков секунд или несколько минут отдыха. Чаще всего боль локализирована в мышцах голени. Хромота стопы (глубокая боль в срединной части стопы [короткие мышцы стопы]) выступает редко, чаще всего при облитерирующем тромбангиите (болезни Бюргера) и сахарном диабете. У больных с окклюзией аорты или бедренных артерий возможно появление синдрома Лериша — перемежающаяся хромота, отсутствие пульсации в паху, нарушения эрекции.
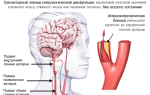
2. Объективные симптомы : кожа стоп бледная или цианотичная (особенно в вертикальном положении тела), холодная, на запущенных стадиях с трофическими изменениями (депигментация, потеря оволосения, изъязвления и некроз); атрофия мышц, слабая, отсутствующая или асимметрическая пульсация артерий ниже места стеноза/окклюзии, иногда сосудистый шум над крупными артериями конечностей. Больной с сильной болью старается уложить ишемизированную конечность как можно ниже (обычно свешивая её с кровати). На нижних конечностях пульсацию оценивают на таких артериях: артерии тыльной поверхности стопы (на тыльной поверхности между I и II костью плюсны; у 8% здоровых людей не прощупывается), задней большеберцовой (позади медиальной лодыжки), подколенной (в подколенной ямке), бедренной (в паху, несколько ниже Пупартовой связки).
Дополнительные методы исследования
1. Лодыжечно -плечевой индекс (син. индекс лодыжка-плечо, ЛПИ ): соотношение значений систолического давления, измеренного на стопе с помощью доплеровского детектора непрерывной волны, и систолического давления на плече (при различных значениях на обоих плечах, следует брать во внимание высшее); правильный 8,9–1,15; 1,3 говорит о патологической жёсткости сосудов (напр. у больных с сахарным диабетом). При невозможности прижатия артерий голени из-за их жесткости → пальце-плечевой индекс (ППИ): принцип измерения идентичен измерению ЛПИ, измерение систолического давления проводится на большом пальце; давление, измеренное на большом пальце, в норме ниже на ≈10 мм рт. ст. от давления, измеренного на уровне лодыжек; в норме ППИ >0,7 — меньшие значения свидетельствуют о возможной ишемии нижней конечности.
2. Маршевый тест на беговой дорожке: при диагностических сомнениях, особенно при граничных величинах ЛПИ, а также для объективной оценки дистанции прохождения, вызывающей хромоту, перед нагрузкой и на пике нагрузки измеряется ЛПИ; если причиной боли, заставляющей прервать тест, является ишемия, то давление на уровне лодыжек должно быть значительно ниже, чем перед нагрузкой (часто 3. Визуализирующие исследования : УЗИ артерий — основной метод начальной диагностики у больных, отобранных к инвазивному лечению, а также мониторинга результатов оперативного лечения (проходимость протезов и шунтов) и внутрисосудистых вмешательств; этот метод обследования необходимо использовать всегда после подробного объективного обследования, а также после измерения ЛПИ. Ангио-КТ и ангио-МРТ позволяют оценить всю сосудистую систему и характер изменений в стенке сосуда, а также провести отбор пациента к соответствующему инвазивному вмешательству; не используется в качестве скринингового обследования. Артериография проводится при диагностических сомнениях или во время проведения лечебной процедуры.
На основании субъективных и объективных симптомов, а также величины ЛПИ (возм. с маршевым тестом). Если артерии на уровне лодыжек невозможно прижать или ЛПИ >1,40 → необходимо использовать альтернативные методы (напр. ППИ или анализ доплеровской волны). Критическая ишемия конечности диагностируется у больного с хронической ишемией при наличии боли в состоянии покоя, некроза или изъязвления (III/IV стадия по Фонтейну).
1. Другие причины хронической ишемии нижних конечностей, за исключением атеросклероза : облитерирующий тромбангиит, коарктация аорты, болезнь Такаясу, перенесённая механическая травма артерии, радиационное повреждение артерии (особенно бедренных артерий после радиотерапии опухолей брюшной полости или таза), периферические эмболии (эмболический материал может происходить из сердца [фибрилляция предсердий, порок митрального клапана] или из проксимального отдела артериальной системы [напр. из аневризмы аорты]; обычно возникает острая ишемия), синдром захвата подколенной артерии, сдавление подколенной кистой (киста Бейкера), аневризма подколенной артерии (с вторичной периферической эмболией), фиброзная дисплазия наружной бедренной артерии, pseudoxanthoma elasticum , открытая седалищная артерия, синдром бедренного сустава у велосипедистов.
2. Дифференциальная диагностика перемежающейся хромоты (табл. 2.27-2): невралгия седалищного нерва, коксартроз, заболевание вен (боль в состоянии покоя, нарастает в вечернее время и часто исчезает во время небольшой мышечной нагрузки).
1. Стратегия лечения подбирается индивидуально, в зависимости от степени тяжести заболевания, общего состояния и возраста пациента, уровня его активности (в т. ч. вида профессиональной деятельности) и сопутствующих заболеваний. наверх
2. Лечение включает:
1) вторичную профилактику сердечно-сосудистых заболеваний;
2) лечение, увеличивающее дистанцию прохождения до возникновения хромоты — нефармакологические, фармакологические и инвазивные методы.
1. Изменения образа жизни, соответствующие вторичной профилактике сердечно-сосудистых заболеваний →разд. 2.3; чрезвычайно важным является прекращение курения.
2. Регулярные маршевые тренировки : удлиняют дистанцию прохождения до возникновения хромоты; интенсивность марша должна подбираться соответственно жалобам (не может провоцировать боли); можно порекомендовать больному напр. каждодневные прогулки по 3 км или езду на велосипеде по 10 км; положительный эффект исчезает после прекращения тренировок, поэтому их следует выполнять непрерывно.
1. Для профилактики сердечно-сосудистых событий каждый больной должен постоянно принимать антитромбоцитарное ЛС — ацетилсалициловую кислоту 75–150 мг/сут, в случае противопоказаний — клопидогрель 75 мг/сут (препараты →табл. 2.5-9) или тиклопидин 250 мг × в день, а также статин , который дополнительно может удлинить дистанцию прохождения, вызывающую хромоту.
2. Эффективность ЛС в удлинении дистанции прохождения, вызывающей хромоту, невысока (напр. цилостазол и нафтидрофурил) или данные относительно эффективности имеют низкий уровень достоверности (L-карнитин, пентоксифиллин).
3. При критической ишемии нижних конечностей у больных, которые не были отобраны к инвазивной реваскуляризации или у которых инвазивное лечение оказалось неэффективным, можно использовать стабильный аналог простациклина — илопрост или простагландин Е 1 — алпростадил альфадекс 40–60 мкг/сут. в/в.
1. Показания: критическая ишемия нижних конечностей (III и IV стадия по Фонтейну), изменения в проксимальных отделах артерий во II стадии по Фонтейну, короткая дистанция прохождения до возникновения хромоты, при которой выполнение профессиональной деятельности или самообслуживание невозможно, а консервативное лечение оказалось неэффективным.
2. Методы лечения: чрескожные внутрисосудистые вмешательства (с имплантацией стента или без), оперативное лечение (вшивание обходного шунта, реже эндартерэктомия).
3. После операции : после имплантации металлического стента ниже паха рекомендуется двойная антитромбоцитарная терапия (АСК + клопидогрель) в течение ≥1 мес. При повышенном риске тромбоза в шунте (напр., перенесенные случаи тромбоза, полицитемия) показано длительное антикоагулянтное лечение АВК (аценокумарол или варфарин). Клинический контроль и УЗИ проводят через 1, 3 и 6 мес. после вмешательства, в последующем через каждые 6 мес.
6.4.1. Хроническая ишемия
Классификация степеней хронической ишемии нижних конечностей отражена в табл. 6.1.
Степень Iхронической ишемии нижних конечностей включает асимптомных больных, у которых нет жалоб, однако есть объективные симптомы поражения брюшной аорты или артерий нижних конечностей (систолический шум, отсутствие пульсации артерий), а также сим-птомных пациентов, испытывающих незначительный дискомфорт в виде парес-тетических ощущений в стопе при
Таблица 6.1. Рекомендуемые стандарты
*Тредмил-тест проводят со скоростью 3,2 км/ч без наклона беговой дорожки.
**Степени III и IV объединяются под термином “критическая ишемия”; в европейской классификации критической ишемии соответствуют стадии II и III, а в североамериканской — стадии IV, V и VI (приложение 1, табл. 3).
отсутствии клинических признаков артериальной недостаточности или умеренном ослаблении пульсации. В эту жегруппу включены больные с перемежающейся хромотой, возникающей через 1 км и более.
Термин “перемежающаяся хромота” происходит от латинскогоclaudicatioи отражает дискомфорт при выполнении какого-либо физического упражнения.В зависимости от уровня и протяженности окклюзии дискомфорт может возникать в ягодице или бедре <высокая перемежающаяся хромота), голени <низкая перемежающаяся хромота) или стопе <перемежающаяся хромота стопы), изолированно или сочетанно. Наиболее часто возникает низкая перемежающаяся хромота (в голени), обычно описываемая как судороги в икроножной мышце, которые возникают при физической нагрузке иполностью проходят при отдыхе в течение минуты или более.
Условием стандартного тредмил-теста в России являются отсутствие наклона беговой дорожки и скорость 3,2 км/ч. Однако для клинических исследованийтакой протокол подходит хуже, чем ступенчатый нагрузочный, при котором наклон дорожки постепенно увеличивается через определенные промежутки времени. Последний обладает лучшей воспроизводимостью и меньшим плацебо-эффектом.
Подразделение больных только по проходимому расстоянию при помощи стандартизованного протокола тредмил-теста может использоваться в исследованиях лекарственных препаратов. При этом применяют следующие понятия:начальная дистанция (до наступления первых болевых ощущений перемежающейся хромоты) и максимальная дистанция ходьбы (т.е. расстояние, после которого пациент вынужден остановиться из-за боли).
Дополнительными неинвазивными диагностическими критериями могут служить степень снижения лодыжечного давления после нагрузки, который позволяет подтвердить, что боли в конечности вызваны именно артериальной недостаточностью, и время восстановления лодыжечно-плечевого индекса (ЛПИ) после прекращения нагрузки, помогающее выявить пациентов с низким резервом ходьбы и поэтому нуждающихся в операции.
Ишемическая боль покоя обозначает выраженную, локализованную в стопе боль, плохо поддающуюся обезболива-
нию. Боль также может располагаться в области трофических нарушений. Провоцируется или усиливается поднятием конечности и уменьшается при ее опускании и поэтому часто испытывается больными ночью в горизонтальном положении.
Термин “хроническая критическая ишемия” впервые прозвучал у Jamieson и со-авт. (1982). Европейский Консенсус по критической ишемии (1992) так определяет ее: постоянная боль в покое, требующая обезболивания в течение 2 нед иболее, с лодыжечным давлением, равным или меньшим 50 мм рт.ст., и/или пальцевым давлением, равным или меньшим 30 мм рт. ст.; или трофическая язва или гангрена пальцев или стопы с лодыжечным давлением, равным или меньшим 50 мм рт. ст., и/или пальцевым давлением, равным или меньшим 30 мм рт. ст.В клинических исследованиях по критической ишемии требуется следующая дополнительная информация: ангиография магистральных артерий конечности, пальцевое артериальное давление как у пациентов, страдающих сахарным диабетом, так и без него, оценка микроциркуляции зоны ишемии (капиллярная микроскопия, чрескожное напряжение кислорода, лазерная допплеровская флоуметрия).
Комментарий: с целью подтверждения того факта, что симптоматика критической ишемии действительно связана с артериальной патологией, был выбран уровень, равный 50 мм рт. ст. лодыжечногои 30 мм рт. ст. пальцевого давления, для определения степеней III и IV.
Многие авторы рекомендуют использовать ЛПИ вместо лодыжечного давления для определения степеней ишемии. Тем не менее при критической ишемииболее оправданно применять абсолютные цифры давления, так как именно они отражают актуальную перфузию. Значения ЛПИ могут представлять широкий диапазон лодыжечного давления; к примеру, различие между лодыжечным давлением у больных с ЛПИ, равном 0,3, но с системным систолическим давлением ПО и160 мм рт. ст., будет составлять 15 мм рт. ст. (33 мм рт. ст. против 48 мм рт. ст.), т.е. более 50 %, с возникновением ишеми-ческих болей покоя лишь в первом случае. ЛПИ лучше применять при сравнении групп пациентов, так же как и при наблюдении за больным в течение какого-то времени, например до и после шунтирующей операции.
Уровень чрескожного (транскутанно-го) напряжения кислорода (Тср02), рав-
ный 30 мм рт. ст., является удобным эквивалентом 30 мм рт. ст. пальцевого давления, но по данным последней методики существует довольно широкий промежуток между отсутствием возможностей крепарации (Тср02 40 мм рт. ст.), к тому же значения Тср02 плохо коррелируют с наступлением ишемических болей покоя.
Пациенты с перемежающейся хромотой и низким лодыжечным давлением относятся к группе высокого риска потери конечности.
Как диагностировать и лечить ишемию нижних конечностей?
Ишемия нижних конечностей или местное малокровие – патологическое состояние, вызванное недостаточностью кислорода в тканях. Развивается вследствие стеноза или закупорки (окклюзии) периферических артерий. При нарушении кровотока в патологический процесс в первую очередь вовлекаются самые удаленные от сердца отделы: стопы и голени. Первыми признаками кислородного голодания являются повышенная мышечная утомляемость, боли при физических нагрузках, позже – и в покое. При отсутствии своевременного лечения в тканях происходят необратимые изменения – некрозы и гангрена. В таких случаях требуется ампутация пораженной конечности.
Причины
Чаще всего причиной нарушения кровотока является атеросклероз. На внутренней стенке сосуда образуются холестериновые бляшки, которые сужают просвет сосуда. Ишемия проявляется в областях, где сужение выражено сильнее всего. Атеросклеротические бляшки не только механически препятствуют току крови, их присутствие способствует образованию тромбов. Сгустки крови увеличиваются в размерах и со временем перекрывают просвет сосуда полностью. Происходит тромбоз артерии и ниже места поражения развивается острая ишемия нижних конечностей.
В группе риска развития ишемии конечностей оказываются люди, страдающие сахарным диабетом. Эндокринные нарушения при диабете сказываются на обменных процессах в целом и способствуют развитию атеросклероза с последующим осложнением в виде ишемии.
У молодых людей вследствие переохлаждений, хронических интоксикаций, обморожений может развиться облитерирующий эндартериит. Болезнь быстро прогрессирует, в патологический процесс вовлекаются мелкие периферические сосуды. При выраженных некрозах тканей операция часто оказывается неэффективной.
Кроме непосредственного поражения сосудов нижних конечностей к эмболии артерий могут привести:
- Инфаркт миокарда;
- Тяжелые аритмии;
- Опухоли сердца;
- Воспалительные кардиопатологии (эндокардиты разной этиологии);
- Пороки сердца;
- Идиопатическая кардиомиопатия;
- Ревматические поражения клапанов;
- Расслоение аорты;
- Повышенная свертываемость крови;
- Артериит Такаясу.
Развитие ишемии конечностей
Постепенное сужение и закупорка сосудов влекут за собой ухудшение кровоснабжения нижних отделов конечностей. При этом запускаются механизмы компенсации возникающего дефицита кислорода и питательных веществ, активируются мелкие обходные сосуды. Этот процесс ощущается пациентом физически, в виде острой боли и перемежающейся хромоты при ходьбе на небольшие дистанции.
В пораженных тканях развиваются застойные явления, к стенозу сосудов присоединяется механическое сдавление снаружи. Развивается воспаление, боль становится постоянной. Ишемия нижних конечностей достигает пика. При отсутствии лечения за ней следует неминуемый некроз тканей и гангрена. В таких случаях единственно возможное решение для спасения жизни пациента – ампутация конечности.
Симптомы ишемии нижних конечностей:
- Онемение, покалывание, локальное понижение температуры в пораженной конечности, связанные с ухудшением кровоснабжения.
- Перемежающаяся хромота. Вынужденные остановки при ходьбе из-за острых мышечных болей.
- Постоянные острые боли в икроножных мышцах.
- Изменение цвета кожи в местах поражения на багровый, затем через синий до черного.
- Образование трофических язв, в первую очередь на пальцах ног и стопах.
- Очаги некроза тканей и признаками начинающегося разложения.
- Гангрена.
Боли ишемического происхождения характеризуются как невыносимые, не купируются общедоступными обезболивающими средствами. Интенсивность боли не всегда коррелирует с тяжестью поражения. В период активного прогрессирования болезни боль затихает при смене положения пораженной ноги. Чтобы уснуть, пациенты принимают вынужденную позу с спущенными ногами. В такой позе венозный отток затрудняется еще больше, застойные явления прогрессируют, ускоряя проявления изъязвления.
Очень характерный симптом – перемежающаяся хромота. При ходьбе у больного возникает приступ острой боли в икроножных мышцах, который вынуждает остановиться и сделать передышку. Боль характеризуется как жгучая, сковывающая, давящая. Во время отдыха боль затихает. На ранних стадиях развития болезни безболевая дистанция составляет около километра, по мере прогрессирования патологии стремительно сокращается. При возникновении перемежающейся хромоты следует немедленно обратиться к флебологу, в противном случае возникает риск потери конечности.
Формы и стадии ишемии нижних конечностей
Различают острую и хроническую ишемию. Острая ишемия является следствием тромбоза или эмболии сосуда при отрыве тромба или повреждении атеросклеротической бляшки. Развивается спонтанно, без явных предпосылок к ухудшению самочувствия пациента и быстро прогрессирует.
Хроническая ишемия нижних конечностей развивается постепенно, чаще поражает курильщиков и лиц, страдающих сахарным диабетом.
В течении ишемии выделяют несколько стадий по нарастанию степени тяжести состояния пациента. Классификация острой ишемии, принятая в клинической практике выглядит так:
1 стадия. При ходьбе более, чем на 1 км или значительных физических нагрузках возникает ощущение скованности или жжения в икроножных мышцах или острые боли разного характера, затихающие в покое.
2а стадия. Безболевая дистанция ходьбы менее километра, но превышает 250 м.
2б стадия. Боль возникает при преодолении расстояния свыше 50 м.
3 стадия. Боли становятся постоянными, обостряются при прохождении нескольких десятков метров.
4 стадия. Образование трофических язв, участков некроза тканей, развитие гангрены.
При проявлениях симптомов, соответствующих 3 стадии заболевания ставится диагноз критическая ишемия нижних конечностей. Кровоток в пораженной артерии практически отсутствует, консервативное лечение неэффективно.
Прогноз для пациентов с критической ишемией конечностей сопоставим с прогнозами при онкологических заболеваниях. При условии своевременного обращения к врачу, обе конечности удается спасти примерно в 55% случаев, еще 30 % пациентов лишаются одной или обеих ног. В 25% случаев исход летальный. В среднесрочной перспективе около 75% пациентов погибает вследствие ишемического инсульта или инфаркта миокарда.
Диагностика
Исходя из субъективных жалоб, анамнеза пациента и выявленных предрасполагающих к ишемии факторов, врач определяет чувствительность кожи пораженной конечности, температуру, цвет кожи, наличие пульсации артерий. Для подтверждения диагноза назначаются инструментальные исследования кровотока в пораженной конечности. Наиболее информативны:
- Ультразвуковое дуплексное сканирование;
- Мультиспиральная КТ или КТ с контрастированием;
- МРТ;
- Ангиография.
Дополнительно проводятся исследования для выявления возможных сопутствующих патологий и лабораторные исследования состава крови. В комплекс исследований обычно входят ЭКГ, УЗИ почек.
Лечение
Консервативное лечение ишемии нижних конечностей возможно на ранних стадиях, пока поражение не перешло в критическую стадию. На сохранение жизнеспособности тканей указывают сохранение способности к движению и отсутствие цианотичной окраски кожи. В курс лечения входят:
- Внутривенные капельные вливания декстранов и растворов Рингера, улучшающих текучесть крови;
- Гепарин;
- Анальгетики, включая опиатные (при наличии показаний);
- Антикоагулянты.
Одновременно проводится лечения фоновых заболеваний.
Лечение критической ишемии нижних конечностей только оперативное. Для сохранения конечности необходимо восстановление кровотока в области поражения. С этой целью рекомендованы следующие типы операций:
- Баллонная ангиопластика и стентирование.В искусственно расширенный просвет пораженной артерии вводится тонкая трубочка для фиксации нормальной формы.
- Эндартерэктомия, удаление атеросклеротических бляшек.
- Шунтирование в обход пораженного участка сосуда. При закупорке бедренной артерии показано бедренно-подколенное шунтирование, поражения подколенных артерий являются показанием к бедренно-берцовому шунтированию.
- При выраженной гангрене показана ампутация пораженной части конечности.
При ишемии любой стадии пациенту следует отказаться от курения и скорректировать рацион. Из него исключаются продукты с высоким содержанием жиров. Важно контролировать показатели артериального давления и поддерживать стабильную массу тела.
Ишемия нижних конечностей
Термин «критическая ишемия» принято использовать для пациентов, чье неблагоприятное состояние сохраняется в течение 2-х и более недель. В классификации Фонтейна-Покровского, ишемия относится к 3-4 стадиям артериальных патологий.
В научной литературе течение заболевания ассоциируют с прогнозом онкологических больных.
- Порядка 25% пациентов с данным диагнозом умирает.
- 30% лишается конечности в ходе ампутации.
- 75% погибает от инсульта или инфаркта миокарда в течение нескольких последующих лет.
- Лишь 55% больных сохраняют обе конечности при условии своевременного врачебного вмешательства.
Как правило, некрозом поражаются нижние отделы ног, лишаясь кислорода и питательных веществ, транспортируемых током артериальной крови. Развивающаяся гангрена требует срочного оперативного вмешательства, заключающегося в удалении пораженной части конечности. В противном случае, она ведет к скорому летальному исходу.
Причины и факторы риска
Основными причинами критической ишемии нижних конечностей становятся:
- Облитерирующий атеросклероз – сосудистые просветы перекрываются холестериновыми (атеросклеротическими) бляшками;
- Тромбоз – артерия закупоривается кровяным сгустком (тромбом) в месте его первичного образования или последующего перемещения (эмболия);
- Эндартериит – сохраняется воспалительный процесс, провоцирующий спазм сосудов;
- Тромбангиит, или болезнь Бюргера – происходит воспаление, поражающее артерии и вены малого и крупного калибра;
- Диабетическая ангиопатия (поражение сосудов, вызванное декомпенсированным сахарным диабетом);
- Механические травмы крупных артерий.
Этапы развития и клиническая картина
- На фоне воспалительных и диабетических поражений сосудов происходит постепенное сужение их просветов и последующая закупорка тромбами или атеросклеротическими бляшками. В связи с этим существенно нарушается питание нижних конечностей.
- Сначала организм пытается компенсировать дефицит питательных веществ и кислорода, активируя работу более мелких обходных сосудов. Именно этот процесс влечет за собой развитие первых тревожных симптомов – острых болей в ногах и перемежающейся хромоты при преодолении дистанции не более 30-35 м.
- Далее возникают застойные отечные явления, которые еще больше нарушают крово- и лимфоток, сдавливая артерии. Нервные окончания воспаляются, усугубляя и без того выраженный болевой синдром. Теперь он характерен для больного и в состоянии полного покоя, даже сна.
- При неминуемом срыве компенсации наступает пик критической ишемии. Если в этот момент не происходит экстренного врачебного вмешательства, начинается некроз (отмирание) тканей. Гангренозную конечность следует ампутировать, в противном случае, летальный исход неминуем.
Симптомы ишемии нижних конечностей достаточно специфичны:
· Острые боли в мышечной ткани ноги в состоянии покоя;
· Перемежающаяся хромота (вынужденная остановка движения ввиду сильной боли в икроножных мышцах);
· Дефицит кровоснабжения ног, сопровождающийся их онемением, охлаждением и покалыванием;
· Формирование трофических язв, преимущественно в области стоп и пальцев ног;
· Наличие некротических (отмерших) тканей;
· Почернение или посинение кожи в местах поражения;
· Признаки разложения тканей пальцев или стоп;
Болевой синдром настолько интенсивен, что не может быть купирован при помощи привычных болеутоляющих средств. Во время активного прогрессирования патологии, больным удается снять боль путем смены положения тела и опущения ног. Некоторые пациенты спят со спущенными с кровати конечностями. При этом нарушается отток венозной крови, она накапливается в тканях и сильнее сдавливает сосуды, что провоцирует ускоренное появление язв и некроза.
Перемежающаяся хромота – еще одно явное клиническое проявление данной патологии. Она характеризуется острой болью в икроножных мышцах при пешем прохождении незначительных расстояний. Острый приступ заставляет больного остановиться на передышку, после чего боль постепенно отступает. Подобный признак можно отметить после прохождения километровой дистанции, и это уже является веской причиной для обращения к специалисту, поскольку «безболезненные» расстояния быстро сокращаются ввиду прогрессирования болезни.
Учитывая крайне опасные последствия критической ишемии нижних конечностей, при появлении любого симптома вы должны в неотложном порядке обратиться к ангиологу или флебологу.
Терапевтические меры
Тактика лечения подбирается врачом строго в индивидуальном порядке, в зависимости от степени поражения конечностей и порога развития ишемии.
На ранних стадиях патологии пациенту обязательно назначаются щадящие физические нагрузки, позволяющие добиться улучшения кровоснабжения тканей. Комплекс упражнений для лечебной гимнастики подбирается специалистом, поскольку некорректно организованная зарядка может ухудшить текущее состояние.
Обязателен отказ от курения, т.к. оно является провоцирующим и усугубляющим фактором развития ишемии нижних конечностей.
Если болезнь была вызвана диабетом или другими аутоиммунными расстройствами, назначается профилактическая терапия, направленная на их компенсацию.
Ключевым аспектом лечения патологии является нормализация кровообращения в наиболее удаленных отделах нижних конечностей – голени и стопе. Для раскрытия обходных путей, по которым артериальная кровь могла бы поступать к указанным участкам, применяются консервативные терапевтические методы – физиотерапия и назначение определенных препаратов.
Среди приоритетных направлений медикаментозного лечения выделяют:
- Купирование болевого синдрома (в частности, путем введения эпидуральной анестезии);
- Нормализация реологии при помощи капельного или внутривенного введения определенных разжижающих средств, профилактика тромбообразования и формирования атеросклеротических отложений;
- Заживление трофических язв;
- Улучшение оксигенации в кровяной среде;
- Терапия смежных сердечных и сердечно-мозговых патологий.
Терапия критической ишемии практически никогда не обходится без реконструктивного хирургического вмешательства. Реваскуляризация является необходимой мерой в достижении благоприятного прогноза без ампутации фрагмента конечности.
Применяются следующие методы:
- Баллонная ангиопластика со стенированием – искусственное расширение просвета сосуда с последующей фиксацией его здоровой формы;
- Эндартерэктомия – открытое иссечение атеросклеротических бляшек со стенки пораженного сосуда;
- Шунтирование (протезирование) – фиксация шунта на определенном участке сосуда, восстанавливающая нормальный кровоток ниже закупоренного участка. При окклюзии бедренной артерии выполняется бедренно-подколенное шунтирование; если при этом поражена и подколенная артерия, показано бедренно-берцовое шунтирование.
Лечебные мероприятия предполагают улучшение качества жизни пациента, регулярный мониторинг состояния его артериального русла путем УЗ-сканирования, включение в режим поддерживающей и общеукрепляющей терапии