Препарат для лечения острой сердечной недостаточности
Основые принципы лечения острой сердечной недостаточности
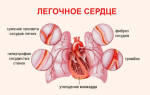
Острая сердечная недостаточность – это целый комплекс симптомов, характерных для нарушения основной функции сердца – поддерживание нормального кровотока в организме.
Речь идет об общем расстройстве сердечного ритма, вызываемом ухудшением насосной функции, работы миокарда, передачи синусоидального сигнала (он отвечает за момент и период сокращения каждого отделения сердечной мышцы) и другими причинами.
При всем этом, данное расстройство несет в себе угрозу для жизни человека. Какие принципы лечения острой сердечной недостаточности применяются в современной медицине? Можно ли полностью избавиться от сердечной недостаточности?
Общие данные по терапии
Терапию, которую применяют при острой сердечной недостаточности, можно разделить на две категории: диагностика и, непосредственно — лечение. И именно диагностирование занимает большую часть времени. Сердечная недостаточность – это не заболевание, а уже заключение по состоянию пациента, обозначающее, что его сердце функционирует со множественными сбоями.
А что включает в себя диагностика? Больному следует пройти через:
- первичный осмотр у врача;
- анализ анамнеза жизни;
- ЭКГ (электрокардиография);
- общие анализы крови, мочи, кала;
- биохимический анализ крови;
- анализ по биомаркерам;
- МСКТ (компьютерная мультиспиральная томография);
- МРТ сердечной мышцы.
И выше указан только базовый набор анализов, через которые необходимо пройти больному. По требованию кардиолога – назначаются дополнительные, направленные на выявление концентрации BNP-пептидов, холестерина, белков, сахара и так далее.
По сути, врачи ищут любые возможные факторы негативного воздействия на сердечную мышцу, что и вызывает острую недостаточность.
На основании проведенной диагностики устанавливают следующие факторы развития ОСН:
- кардиогенный шок – развивается на фоне снижения систолического артериального давления до критической отметки в 90 мм. рт. столба. Из-за этого нарушается перфузия мягких тканей и органов, так называемый «сердечный выброс»;
- отечность легких – недостаточность развивается на фоне дыхательной пертурбации. При диагностике выявляется слишком малая концентрация кислорода в крови, что и провоцируют одышку;
- гипертонический криз – слишком высокое артериальное давление, из-за чего сердечная мышца находится в постоянном напряжении. Может спровоцировать инфаркт миокарда или осложнение в виде инсульта;
- острая декомпенсация – означает, что ОСН не отвечает вышеуказанным нарушениям в работе сердечно-сосудистой системы. Чаще всего оказывается, что «виновником» является невралгия и неверная передача сигналов в сторону сердца.
Применяемые лекарственные препараты
Набор лекарственных препаратов, назначаемых больному при определении ОСН – сугубо индивидуальный. Зависит исключительно от найденных нарушений в работе сердечно-сосудистой системы, а также вероятности развития дополнительных осложнений. Стандартный список при терапии включает в себя:
-
Прессорные амины (Норадреналин, Допамин, Добутамин). С их помощью регулируется функциональность миокарда (происходит его постепенная стимуляция). Подбор дозировки выполняется персонально (инвазивно), начиная с минимальной. Оптимальная определяется в течение 1-2 недели.
Ингибиторы фосфодиэстеразы (3 фазы действия). Рекомендуемые препараты данной группы – Милринон, Амринон.
Усиливают тонус легочных сосудов, тем самым устраняя признаки отдышки и легочной недостаточности.
Дозировка также определяется индивидуально для каждого пациента для увеличения гермодинамики артерий до уровня 17-19 миллиметров ртутного столба или выше.
Довольно часто врачи назначают и те группы препаратов, которые к вышеуказанным не относятся.
Тактика излечения отдельных проявлений ОСН
При отечности легких главная задача – это нормализация давления в сосудах, тем самым ускоряя проходимость крови и насыщение крови кислородом. По большей части для этого применяют ингибиторы фосфодиэстеразы, а в дополнение к этому больному рекомендуют проводить так называемые кардио-тренировки (под контролем лечащего врача).
Главная задача врачей – это быстро снизить давление и предотвратить гипоксию. Последнее достигается приемом мочегонных препаратов. В критических ситуациях используют морфин – он практически мгновенно снижает давление за счет увеличения вагусного тонуса и проходимости капилляров.
При кардиологическом шоке и гипертонии, на фоне которой и развивается сердечная недостаточность, первоочередная задача – это нормализация артериального давления и регуляция насосной функции сердечной мышцы.
Последнее выполняется за счет приема ингибиторов синтеза калия и оксида азота, а регулировка давления выполняется диуретиками или тем же нитроглицерином (прием только при необходимости).
При нарушении проводимости сердечной мышцы или частичного отсутствия синусоидального импульса (сигнала) стимулируется реакция миокарда. Для этого применяют прессорные амины, а также назначается специализированная диета, оптимизация веса.
Вот поэтому больным с подозрением на ОСН категорически запрещено жаренное, жирное, перченое, соленое, продукты содержащие холестерин и так далее. А вот для быстрого устранения тахикардии применяют Дигоксин в терапевтической дозировке (она в 1,5 раза превышает рекомендуемую). Но данный препарат следует принимать с особой осторожностью!
И на фоне любых расстройств в работе сердечно-сосудистой системы врачи будут регулировать концентрацию магния, кальция, оксида нитратов в крови. Для этого назначают классические антиаритмики и консультацию у диетолога.
В противном случае, больному следует готовиться к ухудшению состояния здоровья и увеличению вероятности инфаркта, инсульта. Сердечная мышца, в отличии от остальных мягких тканей, восстанавливается крайне медленными темпами, особенно у людей пенсионного возраста (а именно у них ОСН чаще всего и возникает).
Смотрите видео о новой методике лечения сердечной недостаточности:
Сердечная недостаточность, лечение
Важнейшим условием успешного лечения сердечной недостаточности является правильная диагностика основного заболевания, приведшего к недостаточности, и соответствующее его лечение.
Режим при сердечной недостаточности
Исключают нагрузки, вызывающие длительную тахикардию и одышку. При значительной недостаточности показан постельный режим или пребывание в удобном кресле. В связи с опасностью тромбоэмболическнх осложнений и бронхопневмонии постельный режим не должен быть более продолжительным, чем это необходимо в связи с функцией сердца и активностью основного заболевания. Полезна лечебная физкультура, особенно дыхательная и для ног. По мере улучшения состояния показано очень постепенное расширение нагрузок.
Лекарственное лечение сердечной недостаточности, препараты
Из лекарственных средств главными являются сердечные гликозиды, которые назначают внутрь (дигоксин, дигитоксин, целанид, настой адониса) или внутривенно (строфантин, коргликон). Изредка используют ректальное введение. Необходимо учитывать опыт лечения данного больного в прошлом.
Из препаратов, назначаемых внутрь, наиболее активен дигоксин. Использование настоя адониса оправдано лишь в редких случаях, при небольшой степени сердечной недостаточности и повышенной чувствительности больного к гликозидам. Лечение, как правило, надо начинать с применения больших доз для быстрого достижения насыщения. В зависимости от эффекта (о чем судят по урежению ритма сердца в покое) переходят в течение 2-7 дней на поддерживающие дозы. Если больной получал гликозиды 1-2 нед назад, то, учитывая возможность кумуляции, лечение возобновляют осторожно, начиная с малых доз и повышая их постепенно. Лечение гликозидами должно быть длительным или постоянным, поэтому их применяют в основном внутрь. Внутривенное введение целесообразно использовать как временную меру, главным образом в стационаре, при необходимости достичь быстрого эффекта, а также при тяжелом застое в сосудах пищеварительного тракта и других обстоятельствах, затрудняющих прием лекарств внутрь. Из гликозидов, вводимых внутривенно, более активен строфантин. Капельное внутривенное введение коргликона предпочтительнее при лечении больных, плохо переносящих гликозиды, и при наличии некоторых признаков интоксикации гликозидами, поскольку такой способ позволяет более точно дозировать препарат.
Лечение сердечными гликозидами более эффективно, если сердечная недостаточность сочетается с тахисистолической формой мерцательной аритмии. При аортальных пороках, стенозе, констриктивном перикардите, а также при выраженном тиреотоксикозе, активном миокардите, анемии гликозиды менее эффективны. Лечение часто бывает неэффективным при крайней кардиомегалии в конечной стадии хронической сердечной недостаточности.
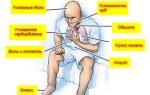
Индивидуальная чувствительность к сердечным гликозидам очень широка, а различие между терапевтической и токсической дозой невелико. Поэтому признаки интоксикации наблюдаются сравнительно часто, особенно при дефиците калия, нередко возникающем при одновременном лечении диуретиками. Признаками интоксикации являются потеря аппетита, тошнота, рвота, понос, нарушение зрения, расстройства ЦНС, однако эти симптомы могут быть связаны и с сердечной недостаточностью. Более опасны нарушения сердечной деятельности в виде крайней брадикардии, неполной или полной предсердно-желудочковой блокады, появление мерцания предсердий, желудочковых экстрасистол. Эти изменения характерны для более серьезной интоксикации и требуют перерыва в лечении. Наиболее опасны частые желудочковые экстрасистолы, особенно политопные и ранние, которые указывают на необходимость немедленной отмены гликозида в связи с опасностью желудочковой тахикардии и мерцания желудочков. Из других изменений ЭКГ характерно корытообразное провисание сегмента ST, изменения зубца Г и укорочение интервала QT, но эти изменения нельзя рассматривать ни как надежный признак насыщения, ни как признак интоксикации.
Выраженная интоксикация сердечными гликозидами требует, помимо отмены гликозида, специального лечения. Эктопические аритмии могут быть подавлены препаратами калия, пропранололом, дифенином. При выраженной брадикардии и предсердпо-желудочковой блокаде, когда не показаны пропранолол и калий, перспективным считается использование глюкагона. Прекращение лечения гликозидами часто ведет к нарастанию сердечной недостаточности и вынуждает усилить терапию диуретиками. При этом следует особенно тщательно следить за тем, чтобы диурез не был чрезмерным (желательно, чтобы он не превышал 150% выпитого) и не увеличивал дефицит калия. Вспомогательное значение имеют препараты, улучшающие метаболизм миокарда – инозин, а также унитиол. После устранения опасных признаков интоксикации гликозид, если необходимо, вновь назначают, но обычно в меньшей дозе.
Противопоказанием к использованию гликозидов фактически является лишь выраженная интоксикация ими. Другие состояния, включая брадикардию, нарушения ритма, не связанные с гликозидами, хотя и затрудняют лечение, но должны рассматриваться как относительное противопоказание, и если сердечная недостаточность угрожающе нарастает, гликозиды следует все же осторожно использовать.
Диуретики играют большую роль в лечении сердечной недостаточности. При левожелудочковой недостаточности они иногда более эффективны, чем сердечные гликозиды.
При хронической сердечной недостаточности диуретики назначают внутрь. Основные препараты – гипотиазид, фуросемид, этакриновая кислота. Индивидуальные лечебные дозы варьируют в широких пределах, например доза гипо-тиазида составляет от 25 мг 1-2 раза в неделю до 200 мг ежедневно. При недостаточном эффекте допустимо временное использование больших доз, а также назначение гипотиазида вместе с фуросемидом. Препараты назначают в 1 – 2 приема, обычно утром и днем. При острой левожглудочковой недостаточности фуросемид можно ввести внутривенно, что дает быстрый диуретический эффект.
Все диуретики, а гипотиазид в наибольшей степени, вызывают некоторую потерю калия, к чему особенно чувствительны больные с сердечной недостаточностью, поскольку дефицит калия способствует развитию эктопических аритмий и ухудшает переносимость сердечных гликозидов. Поэтому таким больным следует назначать обогащенную калием диету, а если диуретик назначается чаще, чем 2 раза в неделю, то добавляют препарат калия (панангин, хлорид калия). Дополнительное назначение альдактопа, препятствующего потере калия, увеличивает эффективность и переносимость лечения. Диуретики, меньше влияющие на выведение калия,- бринальднкс, триамтерен, в целом слабее, чем указанные выше препараты, но отдельным больным могут быть полезны.
Интенсивное лечение любым диуретиком может привести к нарушению водно-электролитного баланса, гипохлоремическому алкалозу, гипотонии. Эти осложнения возникают реже, если избегать чрезмерного диуреза. Выгоднее давать диуретики чаще, но в меньших дозах. Длительное лечение гипотиазидом и фуросемидом может вызвать гипергликемию, гиперурикемию. Клубочковая фильтрация может ухудшиться при лечении гипотиазидом, и назначение фуросемида таким больным более эффективно. Калийсберегающих диуретиков следует избегать при наличии почечной недостаточности.
При лечении сердечной недостаточности определенную пользу могут принести препараты, улучшающие обмен в миокарде, анаболические стероиды (которые, однако, иногда усиливают склонность к отекам), АТФ, витамины группы В, С. При наличии цианоза показана оксигенотерапия. Некоторое значение еще сохраняет камфора, лучше водорастворимая. При подозрении на инфекцию, особенно пневмонию, необходимо энергичное лечение антибиотиками. При наличии тяжелых нарушений ритма показано соответствующее противоаритмическое лечение. Многие больные нуждаются в седативной терапии.
Значительный гидроторакс и асцит ухудшают функцию внешнего дыхания и могут привести к сдавлению сердца. Если лечение диуретиками недостаточно эффективно и не вызывает в течение 2-3 дней заметного уменьшения количества транссудата, то показана пункция соответствующей полости и частичное удаление жидкости механическим путем. При этом не рекомендуется удалять одномоментно из плевральной полости более 1 л, а из брюшной – более 2 л.
Диета при сердечной недостаточности
Прием поваренной соли ограничивают до 2-6 г/сут в зависимости от выраженности сердечной недостаточности. Более значительное ограничение соли целесообразно лишь на короткое время у тяжелобольных. Количество жидкости при этом может быть близким к физиологическому – около I – 1,5 л/сут. Питание должно быть частым (5-6 раз в сутки), малокалорийным.
“Препараты для лечения сердечной недостаточности, диета” – статья из раздела Заболевания сердечно-сосудистой системы
Что пить при сердечной недостаточности: быстрая помощь для сердца
Сердечная недостаточность является наиболее частым заболеванием сердечно-сосудистой системы организма, лечение которой направлено на улучшение кровообращения в мышцах сердца, коронарных артериях, борьбу с отеками, поддержкой нормальной работоспособности сердца, а так же, профилактикой развития тромбов (сгустки крови).
Наиболее часто назначаеться прием сердечных гликозидов, мочегонных, ингибиторов АПФ, В-адреноблокаторов и антитромботических средств.
Данные медикаментозные средства составляют комплексное лечение сердечной недостаточности, прием которых больной должен ежедневно выполнять, поскольку лечение этого заболевания (особенно хронической формы) должно быть регулярным и прерывать его крайне не рекомендуется (только под контролем лечащего врача).
Лекарственные средства
Сердечные гликозиды (Коргликон, Строфантин, Дигоксин, Аспаркам, Верапамил) позволяют существенно укрепить работу сердечно-сосудистой системы, а так же, обменных веществ в сердце.
Назначаються по по 1 т. 1-2 раза в день после приема пищи. Курс лечения и дозу препарата назначает лечащий врач-кардиолог либо терапевт.
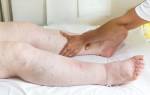
Мочегонные средства (Фуросемид, Верошпирон, Буметанид) способствуют устранению отеков возникающих на верхних и нижних конечностях.
Данные препараты составляют основу планового курса лечения сердечной недостаточности. Принимать рекомендуется по 1 т. одновременно с 1-2 т. Аспаркама (восстанавливает калий и магний в организме) 1 раз в день после еды.
Основной курс лечения назначает врач-кардиолог, как правило, он составляет более 1-2 месяца в зависимости от прогрессирования болезни.
Ингибиторы АПФ (Эналоприл, Каптоприл) с параллельным приемом В-адреноблокаторов назначается с целью улучшения поступления кислорода и нормализирации обменных веществ в сердце.
Благодаря приему данных средств отмечается существенное улучшение работы сердечно-сосудистой системы.
Курс лечения назначает лечащий врач-кардиолог в зависимости от тяжести течения болезни. В основном он составляет 1-2 месяца с минимальными перерывами в 1-2 недели.
Антитромботические препараты (Аспирин, Кардиомагнил, Аспекард) назначаются для разжижения крови, рекомендуется пить на протяжении длительного времени по 1 т. 1 раз в день после приема пищи, желательно на ночь на протяжении 1-2 мес.
В – адреноблокаторы – нормализируют сердечный ритм и улучшают дыхание, а так же, помогаю справиться с выраженной одышкой.
Основными препаратами являются Бисопролол, Атенолол, Пропанолол, которые назначаються по для регулярного приема по 1 т. 1-2 р. в день на протяжении месяца, затем необходимо обязательно сделать перерыв не менее 1 мес.
Препараты группы статинов – эффективное снижают уровень холестерина в крови (Роксера, Правастатин, Аторвастатин, Симвастатин), которые нужно пить по 1 т. 2-3 раза на день на протяжении 1-2 месяцев строго по назначению лечащего врача.
Народные средства при сердечной недостаточности
- улучшить работу сердечно-сосудистой системы поможет регулярное жевание лимонной либо апельсиновой корки, в которой содержится очень большое количество различных микроэлементов, укрепляющих сердце;
- желательно кушать орехи, которые положительно воздействуют на сердце и нервную систему;
- яблоки и груши понижают частоту сердечных сокращений, очень полезны при аритмии либо тахикардии сердца;
- отвар фасоли поможет снять приступ сердечной недостаточности, для приготовления которого нужно взять 20-25 г. стручков фасоли и залить 200 мл. кипятка, дать настоятся около 1 ч., полученый отвар нужно пить по 40-50 мл. 2-3 раза на день после еды на протяжении 1-2 недели;
- при острых болях в сердце желательно корень валериани залить 1 л. кипятка, настаивать на протяжении 2-3 часов. Полученный отвар нужно пить по 30-40 мл. перед едой не менее 7-10 дней;
- полезными для сердца являются картофель, капуста, морковь, содержащие большое количество калия и магния, укрепляющие сердечно-сосудистую систему;
- малина и смородина оказывают выраженное гипотензивное действие (снижает артериальное давление);
- рекомендуется увеличить ежедневное употребление жидкости до 1,5-2 л. в день, что существенно ускорит вывидение с организма различных шлаков и токсинов, которые закупорили внутренний просвет кровеносных сосудов.
Профилактика
- нормализация питания (необходимо ограничить соль, сахар, продукты содержащие большое количество холестерина);
- отказ от вредных привычек (алкоголизм, курение);
- регулярные занятия лечебной физкультурой и спортом, значительно уменьшают риск развития заболеваний сердечно-соудистой системы;
- снижение психоэмоциональных расстройств;
- рекомендуется не менее 1-2 раза в год проходить полное медицинское обследование.
Своевременная диагностика и методы профилактики сердечной недостаточности позволяют существенно предотвратить возможное развитие достаточно тяжелых осложнений сердечно-сосудистой системы организма.