Синдром портальной гипертензии симптомы
Синдром портальной гипертензии
Синдром портальной гипертензии – это группа симптомов, которые развиваются при повышении давления в портальной вене – онанесет венозную кровь от внутрибрюшной части желудочно-кишечного тракта, селезенки, поджелудочной железы и желчного пузыря. Портальная гипертензия возникает из-за нарушения кровотока в печени
Признаки
На начальной стадии синдром портальной гипертензии может никак не проявляться, или проявляться неспецифическими диспепсическими явлениями – тошнотой, потерей аппетита, болью в области желудка, в области правого и левого подреберий, чувством переполнения желудка, возникающим после еды, метеоризмом, неустойчивым стулом.
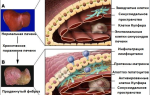
Однако есть и поздние проявления этого синдрома – асцит (скопление жидкости в брюшной полости), варикозное расширение вен пищевода, желудка, передней брюшной стенки. Из-за этого живот напоминает голову медузы. Селезенка при этом увеличена (спленомегалия). Ноги отекают.
При синдроме портальной гипертензии возможны геморроидальные и желудочно-кишечные кровотечения. Свертываемость крови нарушается.
Описание
Синдром портальной гипертензии может развиться и у детей, и у взрослых. Он развивается при повышении давления в системе воротной вены. Это происходит из-за того, что по каким-либо причинам отток крови из воротной вены затруднен.
Воротная вена (V. portae) – толстая вена, в которой собирается кровь от всех непарных органов брюшной полости кроме печени. Она находится приблизительно на уровне второго поясничного позвонка, чуть правее срединной линии (вертикальной линии, условно проводимой по середине грудины). В печень она эту кровь приносит. Система воротной вены состоит из двух сетей – первая сеть состоит из капилляров, по которым кровь приливает в воротную вену, а вторая находится в паренхиме печени.
И если вена наполняется, кровь вынуждена искать другие пути. Эти пути называют анастомозами. Анастомозы расположены в кардиальном отделе желудка, в абдоминальном отделе пищевода, между верхними, средними и нижними ректальными венами и между околопупочными венами.
Примерно в 70 % всех случаев синдрома портальной гипертензии причина – цирроз печени. Однако есть и другие причины:
- врожденные и приобретенные аномалии сосудов печени;
- врожденные и приобретенные патологии нижней полой вены;
- онкологические заболевания печени;
- хронические заболевания печени (болезнь Вильсона-Коновалова, гемохроматоз, токсические повреждения печени, врожденный фиброз печени, хронический вирусный гепатит);
- некоторые гельминты.
Врачи выделяют четыре формы синдрома портальной гипертензии:
- Предпеченочная форма возникает при врожденных аномалиях воротной вены (аплазия, гипоплазия, атрезия, заращение просвета вены) или при ее тромбозе, который может развиться при воспалительных заболеваниях органов брюшной полости или при сепсисе. Также эта форма может развиться при сдавлении вены опухолями или кистами.
- В 80 % случаев развития внутрипеченочной формысиндрома портальной гипертензии виноват цирроз печени. Реже эта форма развивается при рубцовых или склеротических процессах в ткани печени.
- Надпеченочная формавозникает при затруднении оттока крови из печеночных вен. Это может быть связано с их частичной или полной непроходимостью, например, при болезни Киари, или с аномалиями развития нижней полой вены, а также ее сдавлением опухолями или кистами. Также эта форма может развиться при перикардите или недостаточности трикуспидального клапана (клапан сердца, находящийся между правым предсердием и правым желудочком).
- Комбинированная формаразвивается при тромбозе воротной вены у страдающего циррозом печени.
По уровню повышения давления в портальной системе выделяют:
- портальную гипертензию I степени, при которой давление 250-400 мм. вод. ст.
- портальную гипертензию II степени, при которой давление 400-600 мм. вод. ст.
- портальную гипертензию – III степени, при которой давление выше 600 мм. вод. ст.
Синдром портальной гипертензии опасен своими осложнениями – желудочно-кишечным кровотечением и печеночной комой.
Диагностика
Пациенты с подозрением на синдром портальной гипертензии должны пройти обследование у гастроэнтеролога или гепатолога. В некоторых случаях может понадобиться консультация онколога. Необходимо выполнить ультразвуковое исследование органов брюшной полости, по результатам которого видно увеличенную печень, увеличенную селезенку, скопление жидкости в брюшной полости, увеличение диаметра селезеночной и воротной вены. Нужна и фиброгастродуоденоскопия (ФГДС), чтобы оценить состояние вен пищевода и желудка, а также выяснить, есть ли желудочно-кишечное кровотечение. Варикозное расширение вен желудочно-кишечного тракта можно диагностировать и при помощи контрастной рентгенографии.
Также пациенты сдают общий и биохимический анализы крови, общий анализ мочи.
Лечение
Лечение синдрома портальной гипертензии направлено на устранение причины заболевания и предотвращение желудочно-кишечного кровотечения. Сделать это можно либо консервативным методом, либо хирургическим.
Для лечения синдрома портальной гипертензии обычно используют нитраты и бета-блокаторы. Однако многие врачи сомневаются в рациональности такого лечения.
Гораздо чаще страдающего синдромом портальной гипертензии отправляют на стол к хирургу. Это делают при асците, желудочно-кишечном кровотечении, резком расширении вен желудка, выраженной печеночной недостаточности. Обычно врачи отводят жидкость из брюшной полости, создают новые пути оттока крови. Однако быстро выводить жидкость из организма нельзя, так как может развиться печеночная кома.
В некоторых случаях делают пересадку печени.
И оперативные и консервативные методы приносят только временное облегчение. В большинстве случаев синдром портальной гипертензии развивается снова. Без лечения страдающие этим синдромом редко живут более полутора лет.
Профилактика
Профилактика синдрома портальной гипертензии заключается в своевременной диагностике и правильном лечении заболеваний печени.
Синдром портальной гипертензии
Портальная гипертензия представляет собой синдром повышения давления в системе второй вены. Если нормальным показателем давления здесь считается 7 мм.рт.ст., то при выше упомянутом заболевании цифра поднимается до 12-20 мм.рт.ст. Причиной такого заболевания становится затруднение кровотока на любом из участков второй вены. Последствия могут быть достаточно серьезными, часто может возникать кровотечение вследствие разрыва этого сосуда.
Выделяют три основные формы синдрома портальной гипертензии:
- предпеченочная форма – обычно обусловлена патологиями развития второй вены (врожденными), ее тромбозом. Если говорить о патологиях, это может быть отсутствие, либо заращение просвета на определенном участке данной вены;
- внутрипеченочная форма – чаще всего вызвана циррозом печени, но может быть спровоцирована и склеротическими рубцовыми процессами, происходящими в тканях печени;
- надпеченочная форма – возникает как следствие затруднения оттока крови из надпеченочных вен.
Существуют и другие причины развития синдрома портальной гипертензии. Предпеченочную форму также могут вызывать следующие заболевания: сдавливание ствола селезеночной или воротной вены, хирургические операции на печени или удаление селезенки, увеличение селезенки вследствие таких болезней как остеомиелофиброз, геморрагическая тромбоцитемия. Внутрипеченочная форма болезни часто вызывается острым алкогольным гепатитом, саркоидозом, болезнями Кароли или Уилсона, поликистозом печени, интоксикацией витамином А. Надпеченочную форму синдрома портальной гипертензии часто диагностируют как следствие синдрома Бадда-Киари, конструктивного перикардита.
Как протекает портальная гипертензия. Каковы ее симптомы
При появлении такого заболевания наблюдается расширение подкожных вен передней брюшной стенки, расширение нижних вен пищевода, а также геморроидальных вен. Также может появляться кровотечение из варикозно-расширенных сосудов. Часто встречается пищеводно-желудочное кровотечение, которое сопровождается рвотой, черным калом. Кроме того, к проявлениям болезни относится боль в подложечной области, тошнота, запор, чувство тяжести в области подреберья. Также пациента могут мучить отеки, может развиваться желтуха.
Диагностика заболевания
Если человек обнаружил у себя выше перечисленные симптомы заболевания, ему обязательно нужно обратиться за медицинской помощью. Врач соберет анамнез, изучит жалобы пациента, после визуального осмотра назначит ряд исследований, которые помогут подтвердить предположения:
- общий анализ крови – здесь можно заметить снижение числа тромбоцитов, эритроцитов и лейкоцитов;
- функциональные пробы печени – покажут ряд изменений, характерных для цирроза печени, гепатита;
- определение маркеров гепатитов;
- выявление аутоантител;
- определение содержания железа в сыворотке крови, а также печени;
- выявление активности альфа-1-антитрипсина при помощи исследования сыворотки крови;
- эзофагография;
- фиброгастродуоденоскопия – позволит выявить наличие варикозно расширенных вен пищевода и желудка;
- ректороманоскопия – исследование оболочки прямой и сигмовидной кишки, на котором хорошо видны варикозно расширенные вены, располагающиеся под данными оболочками;
- УЗИ – позволяет оценить степень расширения вен;
- ангиография;
- венография;
- доплерография.
При комплексном обследовании пациента, доктор получает возможность объективно оценить состояние его здоровья, определить форму и степень тяжести заболевания. Имея эти данные, врач способен назначить максимально эффективное лечение.
Лечение портальной гипертензии
В первую очередь при лечении болезни применяется терапия основного заболевания, которое спровоцировало ее возникновение. Для устранения симптомов синдрома портальной гипертензии также используются специальные лекарственные препараты, способные улучшить состояние больного, предотвратить возникновение серьезных последствий и осложнений:
- бета-адреноблокаторы, например, пропранолол. Препарат способен уменьшить количество сердечных сокращений, понизить артериальное давление. Дозировка и длительность приема определяется врачом зависимо от индивидуальных особенностей организма пациента;
- препараты для остановки кровотечения, чаще всего – терлипрессин. Его обычно назначают внутривенно, инъекции делаются через каждые 4 часа, вводится по 1 мг препарата;
- эндоскопическая склеротерапия. Она в данном случае обладает высокой эффективностью. Склерозирующий препарат закупоривает варикозно расширенные вены, в которые он был введен. Процедура помогает пациенту в 80% от всех случаев;
- тампонада пищевода при помощи специального зонда. После того как зонд вводится в желудок, его манжеты нагнетают воздух, таким образом прижимая вены желудка и пищевода;
Пищеводный баллон не рекомендуется держать в надутом состоянии более 24 часов
- эндоскопическая перевязка варикозных вен желудка и пищевода при помощи специальных эластичных колец. Эффективность этого метода лечения достигает 80%, но на выживаемость процедура никоим образом не влияет;
- хирургическое лечение варикозно расширенных вен. Применяется для профилактики повторных кровотечений, когда медикаментозное лечение оказалось не эффективным. Операция способна предупредить асцит, перитонит, гепаторенальный синдром. Выживаемость зависит от состояния печени пациента.
Какие меры профилактики нужно применять
Так как синдром связан со здоровьем печени, рекомендуется сбалансированное питание, правильный режим дня, исключение вредных привычек, осторожный прием любых лекарственных препаратов. Полезными будут умеренные физически нагрузки, способные восстановить правильное кровообращение, укрепить сосуды.
Такая патология как отмирание клеток может возникать не только в сердце, как полагают многие .
Кардиосклероз представляет собой замещение рубцовой тканью поврежденные ткани миокарда. Этот .
Любые нарушения работы организма требуют тщательного изучения функционирования сердца. Все потому .
Существует несколько типов такого заболевания как аритмия сердца, но самой часто встречаемой среди .
Тромбоэмболия – это состояние, во время которого происходит закупорка кровеносного сосуда .
Во многих развитых странах мира эта болезнь встречается у каждого второго мужчины и каждой третьей .
Синдром портальной гипертензии симптомы
Бюджетное учреждение здравоохранения Удмуртской Республики «Сарапульская городская больница Министерства здравоохранения Удмуртской Республики»
- Главная
- Профилактика
- Кардиология
- Портальная гипертензия
Портальная гипертензия
Портальная гипертензия – это синдром повышения кровяного давления в системе воротной вены, возникающий как осложнение другого серьезного заболевания в организме, например, цирроза печени, острого гепатита, злокачественных опухолей и др. Это не отдельное самостоятельное заболевание, а патологическое состояние, развивающееся на фоне другой болезни, вызывающей нарушение кровотока в портальных сосудах и печеночных венах.
Синдром портальной гипертензии возникает тогда, когда при токе крови из воротной вены появляется преграда – блокада кровотока формируется ниже печени, внутри или выше нее. Нормальное значение кровяного давления в портальной системе составляет около 7 мм рт. ст. При возникновении преграды кровяное давление увеличивается до 12-20 мм рт. ст., что приводит к расширению вен под напором крови. Стенки у вен тонкие, они не могут растягиваться до бесконечности, поэтому происходит разрыв вен. Как результат, возникает сильное кровотечение: кровопотеря может быть настолько велика, что может угрожать жизни человека.
- Ранние признаки портальной гипертензии – боль в правом подреберье, тошнота, метеоризм, снижение аппетита, исхудание, повышенная утомляемость, желтушность кожи и слизистых (особенно заметно под языком).
- Спленомегалия (увеличение селезенки), иногда в сочетании с гиперспленизмом, который характеризуется нарушением свертываемости крови, снижением уровня лейкоцитов, эритроцитов и тромбоцитов.
- Асцит (появление жидкости в полости живота).
- Варикозные вены пищевода, желудка, прямой кишки.
- Кровотечения в пищеводе, которые проявляются кровавой рвотой, кровью во рту.
- Кровотечения в желудке и кишечнике – появление крови в кале.
- Гепатомегалия – увеличение печени.
- Увеличение температуры тела.
Причины портальной гипертензии многообразны. Наиболее распространенной причиной является повреждение печени под действием серьезного заболевания: хронического гепатита, цирроза печени, опухоли, а также гельминтоза и отравления сильнодействующими токсическими веществами (лекарствами, ядом, грибами, химическими веществами). Другие возможные причины: тромбоз печеночных вен при синдроме Бадда-Киари, стеноз портальной вены, констриктивный перикардит, травмы живота, сепсис, послеоперационные осложнения.
Факторы, повышающие риск возникновения данной патологии: инфекционные заболевания, поражающие органы ЖКТ, длительное употребление стероидов, диуретиков, хронический алкоголизм, прием сильнодействующих антибиотиков без сочетания с гепатопротекторами и др.
Принято выделять 4 формы заболевания:
- Предпеченочная (внепеченочная) – встречается в 4% случаев.
- Печеночная – встречается в 86% случаев.
- Надпеченочная – составляет 10% случаев.
- Смешанная – сочетание нескольких вышеперечисленных форм.
Причиной внепеченочной формы заболевания могут стать воспаления в брюшной полости, способные перекрыть ветви воротной вены, послеоперационные осложнения при операциях на печени и желчном пузыре, стеноз или тромбоз портальной вены, инфекционные заболевания органов пищеварения. Причиной печеночной портальной гипертензии чаще всего становится цирроз печени, реже – гепатит, опухоль, шистосомоз, саркоидоз. Причиной надпеченочной формы обычно становится сдавление нижней полой вены, синдром Бадда-Киари, констриктивный перикардит. При смешанной форме нарушение кровотока происходит одновременно во внепеченочных венах и в самой печени, например, тромбоз сочетается с циррозом печени.
1. Начальная стадия – появляются первые признаки синдрома.
2. Умеренная (компенсированная) – селезенка немного увеличена, вены пищевода чуть расширены, жидкости в полости живота нет.
3. Выраженная (декомпенсированная) – селезенка и печень увеличены, возникает асцит.
4. Кровотечения из расширенных вен пищевода, желудка, кишечника, печеночная недостаточность.
1. Первичный осмотр пациента, сбор и изучение анамнеза. При осмотре врач обращает внимание на наличие асцита, околопупочной грыжи и т.д.
2. Общий анализ крови – низкий показатель гемоглобина, понижение уровня железа, лейкоцитов, эритроцитов, тромбоцитов (признаки гиперспленизма).
3. Биохимический анализ крови – определение уровня ферментов, сывороточных иммуноглобулинов, аутоантител и др.
4. Эзофагогастроскопия – рентгенологическое исследование пищевода для определения состояния вен. Гастродуоденоскопия – диагностика состояния желудка. Ректоманоскопия – обследование прямой кишки на наличие геморроидальных узлов.
5. Спленоманометрия – измерение портального давления (норма – 120 мм вод. ст., при патологии давление может повышаться до 500 мм вод. ст.).
6. Спленопортография – обследование спленопортального русла.
7. УЗИ брюшной полости – выявление увеличенной селезенки, печени, асцита.
8. Ангиография, венография – диагностика тромбоза вен.
9. Допплерография сосудов печени – требуется для оценки размеров воротной и верхней брыжеечной вены – наличие расширения вен является важнейшим элементом при постановке диагноза.
10. Реогепатография, внутривенная радиогепатография – оценка внутрипеченочного кровообращения.
11. Вспомогательные методы: кавография, целиакография, биопсия печени, диагностическая лапароскопия и др.
Развитие портальной гипертензии может привести к ряду осложнений:
- Кровотечения из расширенных вен пищевода, желудка, прямой кишки – рвота с кровью (красного цвета – из пищевода, коричневого – из желудка), мелена (зловонный кал черного цвета), кровь в кале.
- Печеночная энцефалопатия – поражение нервной системы, проявляющееся бессонницей, депрессией, раздражительностью, заторможенной реакцией, амнезией, потерей сознания – возможен летальный исход.
- Аспирационная пневмония – вдыхание рвотных масс и крови может привести к дыхательной недостаточности, закупорка бронхов препятствует нормальной вентиляции легких.
- Почечная недостаточность, пневмония, перитонит, сепсис.
- Гепаторенальный синдром – тяжелое поражение печени и почек, которое проявляется снижением суточного выделения мочи до менее 500 мл, дисгевзией, асцитом, расширением подкожных вен на животе, околопупочной грыжей, спленомегалией, гепатомегалией, у мужчин – гинекомастией.
На ранней стадии заболевания применяется консервативное лечение: назначаются нитроглицерин, нитросорбид, атенолол, анаприлин, эднит, моноприл, сулодексид и др. В первую очередь лечение портальной гипертензии направлено на устранение опасности для жизни пациента, предупреждение возможных осложнений (асцита, печеночной энцефалопатии, внутренних кровотечений). Параллельно проводят полное обследование пациента, выясняют причину повышения кровяного давления в системе воротной вены и занимаются лечением основного заболевания.
Когда симптомы ярко выражены, появляются осложнения, то прибегают к хирургическому лечению. При сильных кровотечениях из желудка и пищевода проводят неотложную операцию, при асците, расширенных венах пищевода, гиперспленизме – плановую операцию. Противопоказания для проведения операции: беременность, раковые опухоли, туберкулез на поздних стадиях, серьезные заболевания сердца, возрастные ограничения, острый тромбофлебит портальной вены.
Для остановки кровотечения из вен пищевода и желудка применяют препараты соматостатин, терлипрессин, пропанолол, проводят эндоскопическую склеротерапию – при помощи эндоскопа вводят соматостатин в вены пищевода и желудка, что позволяет скрепить стенки вен и остановить истечение крови. Метод достаточно эффективен – улучшение наступает в 80-85% случаев. Иногда выполняют и другие операции: эндоскопическое легирование (перевязка вен пищевода и желудка с помощью эластичных колец), портокавальное шунтирование, селективное спленоренальное шунтирование, дренирование брюшной полости, спленэктомия, трансплантация печени.
Прогноз зависит от протекания основного заболевания. При печеночной портальной гипертензии зачастую возникает печеночная недостаточность, а кровотечения из вен желудка и кишечника приводят к огромной потере крови, что приводит к летальному исходу. При внепеченочной форме заболевания прогноз более благоприятный: при правильно выбранной методике лечения, включая операцию, пациенты проживают еще более 10 лет.
В целом, синдром портальной гипертензии – это очень опасное патологическое состояние, поэтому необходимо избегать токсического поражения печени, инфекционных заболеваний желудка и кишечника, проходить регулярное обследование органов пищеварения, сдавать анализ кала на гельминты, выполнять анализы крови для контроля состояния печени.