Лечение стенокардии препараты и дозы таблица
Лечение стенокардии таблетками: что нужно принимать
Стенокардия – одна из форм ИБС, которая возникает у взрослых, чаще всего пожилых пациентов, вследствие ишемии миокарда и проявляется болью или дискомфортом в грудной клетке. Это заболевание широко распространено и в народе носит название “грудной жабы”. Оно требует адекватного лечения, поскольку его ранние формы встречаются даже в возрасте 30-39 лет. Основные факторы риска: курение, гиперхолестеринемия, избыточная масса тела, гипертоническая болезнь, злоупотребление алкоголем, недостаточная физическая активность.
Какие методы лечения применяют?
Лечение обращено на повышение качества жизни больных. Этого можно достичь путем уменьшения атак стенокардии, профилактированием инфарктов, возрастанием выживаемости. Терапию подбирают в зависимости от возраста пациента, клиники течения, данных дополнительных методов обследования, функционального класса заболевания. Способы, которые есть в арсенале: коррекция стиля жизни, медикаментозная терапия, хирургические вмешательства.
Протокол Европейского кардиологического общества по лечению стенокардии выделяет такие обязательные пункты:
- Aspirin and Antianginal theray (употребление ацетилсалициловой кислоты и сосудорасширяющих препаратов).
- Beta-blocker and Blood pressure (назначение β-адреноблокаторов и снижение артериального давления).
- Cigarette smocking and Cholesterol (бросить курить и снизить холестерин крови к показателям нормы).
- Diet and Diabetes (диета и лечение сахарного диабета, если таковой имеется).
- Education and Exercise (образовательная программа по улучшению образа жизни и физические упражнения).
Основные препараты для лечения стенокардии
В таблице представлены группы средств, используемых для терапии. Основные среди них имеют сосудорасширяющий эффект (нитраты, β-адреноблокаторы, антагонисты кальция).
| Список лекарств от стенокардии и их классы | Препараты |
|---|---|
| Нитраты |
|
| β-адреноблокаторы |
|
| Антагонисты кальция (АК) |
|
| Ингибиторы АПФ |
|
| Антитромботические |
|
| Статины |
|
| Кардиометаболики |
|
Схемы употребления таблеток
Для лечения приступов стенокардии, а также ситуативной профилактики, применяют базисные препараты: короткодействующие формы нитратов («Нитроглицерин» сублингвально 0,3-0,6 мг, максимум до 1,5 мг, или аэрозоль 0,5-1 мг; «Изосорбида динитрат» 20 мг).
- β-адреноблокаторы назначают при отсутствии противопоказаний. Дозу титруют (повышают еженедельно), учитывая переносимость и ЧСС пациента, поскольку препараты склонны вызывать брадикардию (урежение количества сердцебиений). Стандартные дозы: «Атенолол» – 100 мг раз в сутки или 50 мг два раза, «Бисопролол» («Конкор») – 10 мг раз в день, «Метопролол» длительного действия – 200 мг раз в день.
- При непереносимости или противопоказаниях к β-адреноблокаторам используют монотерапию другими антиангинальными препаратами, в частности ингибиторами IF-каналов («Ивабрадин»), антагонистами кальция («Верапамил» – 40-80 мг три раза в день, «Дилтиазем» – 90 мг два раза в день – оба после консультации кардиолога, «Амлодипин» – 5 мг раз в сутки), нитраты пролонгированного действия («Кардикет», «Моносан» – 20 мг два раза в день, «Молсидомин» – 2 мг до трех раз в сутки).
- При слабой эффективности монотерапии β-адреноблокаторами можно к ним присоединить препараты из предыдущего ряда.
- Дополнительно на усмотрение врача могут назначать метаболические препараты («Триметазидин» – 70 мг раз в сутки).
Если двухкомпонентная схема терапии (в оптимальных дозах) не дала эффективности, в список лечения можно включить третье антиангинальное средство. Также это дает основания для планирования реваскуляризации миокарда (но все равно требует приема препаратов с положительным влиянием на прогноз – антиагреганты, статины).
Список назначений, обязательных к употреблению (в том числе и лицам пожилого возраста), с целью улучшения прогноза выживаемости:
- «Аспирин» 75-100 мг р/д – назначают всем больным, которые не имеют противопоказаний к нему.
- Статины – нужно принимать всем пациентам с высоким риском по шкале SCORE и/или общим холестерином в крови > 4,5 ммоль/л. Рекомендованные препараты: «Симвастатин» – 20-40 мг/день, «Аторвастатин» – 10-20 мг/день.
- Ингибиторы АПФ используют для лечения многих сопутствующих стенокардии патологий: артериальной гипертензии, сахарного диабета, сердечной недостаточности, бессимптомной дисфункции левого желудочка. Средства улучшают длительность и качество жизни за счет снижения риска сердечной смерти. Назначают: «Рамиприл» – 10 мг/день, «Периндоприл» – 8 мг/день и другие.
Стенокардия – очень серьезное, быстро прогрессирующее заболевание, осложнением которого может стать инфаркт миокарда, нередко приводящий к смерти. Поэтому, не обращаясь к кардиологу за консультацией, вы только теряете время и рискуете своим здоровьем.
Показания к хирургическим вмешательствам
Применяемые методики коронарной реваскуляризации: ангиопластика, стентирование венечных артерий, аортокоронарное шунтирование. При выборе учитывают исходное состояние пациента и ангиографические признаки стенозирования коронарной артерии.
Показания к инвазивному вмешательству:
- отсутствие контроля симптомов стенокардии медикаментами;
- пациент находится в группе высокого уровня риска, что устанавливается после проведения нагрузочных проб;
- у больного желудочковые аритмии и эпизодические остановки кровообращения, которые угрожают его жизни;
- стенокардия находится в сочетании с сердечной недостаточностью и фракцией выброса левого желудочка меньше 40%.
Выводы
Серьезное отношение к этой патологии должно укрепиться в сознании людей. Для успехов в ее лечении требуется систематическое посещение кардиолога (не реже, чем раз в шесть месяцев). Каждый больной должен носить при себе таблетки от стенокардии для своевременного купирования приступов. В таких случаях используют нитраты короткого эффекта в виде сублингвальных пилюль или аэрозоля. Если приступ длится более 20 минут и не снимается употреблением средств, потерпевший должен быть госпитализирован в стационар для определения дальнейшей тактики действий.
Для подготовки материала использовались следующие источники информации.
Лечение стенокардии препараты и дозы таблица
ИБС, стенокардия – лечение
На схеме в самой общей форме представлены современные возможности лечения ИБС, стенокардии. В настоящее время можно говорить об этиотропном лечении данного заболевания, которое заключается в воздействии на атеросклероический процесс в коронарных артериях. Наряду с диетой, изменением образа жизни основное значение имеет применение современных гиполипидемических средств. Они направлены на нормализацию липидного обмена, снижение общего содержания холестерина, холестерина ЛПНП, повышение ЛПВП.
К гиполипидемическим средствам относятся статины, секвестранты желчных кислот, никотиновая кислота. Общим в механизме действия для трех групп является удаление ЛПНП из плазмы крови. Можно также разделять гиполипидемические средства в зависимости от преимущественного снижения в результате их действия холестерола или триглицеридов. К препаратам, снижающим в основном содержание холестерола, относятся секвестранты желчных кислот, статины; снижающим триглицериды – никотиновая кислота.
Первая группа – производные статинов . К ним относятся ловастатин (ловалип), симвастатин (зокор, симовил), правастатин (липидал, липостат), флювастатин (лескол). В настоящее время они считаются самыми активными гиполипидемическими средствами. Статины уменьшают образование холестерола в клетках печени. Это требует увеличения поступления в печень холестерола из крови, что и приводит к уменьшению в ней его содержания. Ловастатин назначается вначале по 20 мг во время ужина перед едой, примерно через месяц при недостаточном эффекте доза увеличивается до 40 мг/сутки (1-2 приема), еще через месяц дозу можно увеличить до 80 мг/сутки в 2 приема. Симвастатин назначают в дозе 10-40 мг/сутки, также очень медленно повышая дозу. Правастатин назначается по 20 мг 1 раз в день перед сном. Примерно у 3-7% больных могут быть побочные эффекты. Прежде всего, это увеличение активности печеночных ферментов трансаминаз. Если их активность повышается более чем в 3 раза, статины отменяют. Таким образом, особенно в начале лечения, требуется тщательный врачебный и лабораторный контроль при назначении препаратов этой группы.
Патогенетическая терапия направлена на коррекцию основных факторов патогенеза ИБС, уменьшение частоты, предупреждение приступов боли и, в конечном счете, предупреждение развития инфаркта миокарда.
Радикальные подходы к решению этих задач – баллонная пластика коронарных сосудов, аортокоронарное шунтирование. Оба метода увеличивают абсолютный эффективный кровоток в ишемизированных участках миокарда.
Чрезкожную транслюминальную коронарную ангиопластику (ЧТКА) целесообразно проводить больным с клиникой ИБС (стабильная и нестабильная стенокардия, инфаркт миокарда) и коронарографически выявленными проксимальными стенозами одной, двух и даже трёх основных венечных артерий. Проведение ЧТК двух или трёх коронарных артерий лишь незначительно увеличивает риск процедуры по сравнению с ЧТКА одной артерии. Эффективность ЧТКА при ИБС достаточно высока. Первичный положительный эффект наблюдается у 85-90 % больных; рецидив стеноза через 6 месяцев развивается у 15-40 %.
Аортокоронарное шунтирование целесообразно выполнять больным со стенозами основного ствола левой венечной артерии и больным с дистальными стенозами трёх основных венечных артерий. Желательно, чтобы возраст больных был не более 70 лет, была выражена клиника ИБС, но без серьёзных сопутствующих заболеваний. Нарушение функций левого желудочка не является противопоказанием для АКШ. Шунты накладываются между аортой и венечной артерией дистальнее стеноза. В качестве трансплантата используется подкожная вена бедра, а также внутренняя грудная артерия. Возникновение окклюзии в течении года после операции наблюдается у 10-20 % больных с венозными шунтами, частота реокклюзий меньше, если в качестве шунта используются a. mamaria interna. Исчезновение или значительное урежение приступов стенокардии наблюдается у 85 % больных. Несомненно значительно улучшается качество жизни больного.
Эффективны при стенокардии следующие группы лекарственных средств – нитраты, бета-блокаторы, антагонисты кальция, аспирин и гепарин.
Нитраты расширяют сосуды, питающие мышцу сердца, улучшают кровообращение в ней, способствуют нормализации обменных процессов и тем самым прекращают и предотвращают болевые приступы типа стенокардии. Эффективность нитратов обусловлена в основном образованием оксида азота ( NO ) – эндотелий-зависимого фактора релаксации сосудов, уменьшающего преднагрузку сердца и расширяющего крупные (эпикардиальные) коронарные артерии. Нитраты разделяются на две группы в зависимости от скорости возникновения лечебного эффекта – препараты быстрого и длительного (пролонгированного) действия. Первые применяются для снятия приступа стенокардии, их принимают под язык в таблетках, существуют формы в виде спреев. Вторые используются для предупреждения приступов стенокардии, принимаются внутрь или в виде пластырей, наклеек.Нитраты быстрого действия. Нитроглицерин (глицерил тринитрат) в таблетках или спрее; изосорбит-динитрат (кордил) в подъязычных таблетках по 2,5 и 5 мг.Нитраты пролонгированного действия. Пролонгированные формы нитроглицерина в пластырях – депонит 10 и депонит 5, нитродерм 10 и нитродерм 5. Изосорбид динитрат (изотард, кордил) выпускается в таблетках по 20,40 и 60 мг. Изосорбид 5 мононитрат (монокорд, монолонг, мононит) в таблетках или капсулах в дозе 20,40 и 60 мг.Нитраты короткого действия под язык используются для купирования стенокардии. Обычно назначают 1 таблетку нитроглицерина или кордила под язык, как только начинаются боли. Через 2-3 минуты боль должна уменьшиться, продолжительность действия 1таблетки 15-30 минут. Если стенокардия не проходит, препарат назначают повторно через 5 минут, после третьей таблетки при отсутствии эффекта надо пересмотреть тактику лечения. Используются аэрозольные формы нитроглицерина. Эффективно также применение нитроглицерина в виде мазей, пластырей. Пролонгированные формы нитроглицерина назначаются для предупреждения приступов стенокардии. Эффективная доза подбирается в процессе лечения, основываясь в основном на субъективных ощущениях больного и данных ЭКГ в динамике. Побочные действия – головная боль, головокружения, шум в ушах, прилив крови к голове, гипотония. Большинство из этих явлений исчезает при отмене препарата, или больные к ним привыкают. Противопоказаны нитраты при глаукоме и выраженной гипотонии.
Бета-блокаторы применяются для лечения больных стенокардией, особенно, если она сочетается с артериальной гипертонией, нарушениями ритма сердца, частым пульсом. Механизм их благоприятного действия при стенокардии обусловлен уменьшением потребности миокарда в кислороде, уменьшением частоты сердечных сокращений. Основные препараты этой группы, дозировки представлены в таблице.
Чтобы не было инфаркта. Лечение стенокардии: 3 главных препарата
Болезни сердца: как предотвратить инфаркт с помощью лекарств
Антон Родионов врач-кардиолог, кандидат медицинских наук, доцент кафедры факультетской терапии №1 Первого МГМУ им.Сеченова
О том, как ставится диагноз «стенокардия» или «ишемическая болезнь сердца» (ИБС), мы подробно рассказали в одной из прошлых публикаций. Сегодня кардиолог Антон Родионов расскажет о лечении стенокардии — о тех лекарственных препаратах, которые позволяют надежно защитить сердце от инфаркта миокарда.
Главная задача лечения стенокардии — сделать так, чтобы атеросклеротическая бляшка не разорвалась, ведь разрыв бляшки — это путь к инфаркту миокарда. Вторая задача — уменьшить частоту приступов стенокардии.
Препараты для профилактики инфаркта
Для решения первой задачи используют три группы препаратов.
Первое — это ацетилсалициловая кислота. Просто так, для профилактики здоровому человеку или даже гипертонику аспирин пить не нужно. А вот если мы установили диагноз «ишемическая болезнь сердца», то постоянный прием ацетилсалициловой кислоты обязателен. Этот препарат мешает слипанию тромбоцитов и, стало быть, препятствует образованию тромбов. Он как бы выступает в роли полицейского, который ходит по площади и командует «больше трех не собираться».
Некоторые пациенты отказываются принимать ацетилсалициловую кислоту, так как она действует на желудок. Да, действует — но, конечно, не напрямую разъедает желудок. Ацетилсалициловая кислота всасывается в кровь и блокирует выработку веществ, образующих защитный слой слизи желудка. И в данном случае риск, связанный с приемом аспирина, гораздо ниже той пользы, которая заключается в профилактике инфаркта миокарда.
Ну, а в том случае, если у вас в прошлом была язва и вы боитесь принимать ацетилсалициловую кислоту, врач порекомендует блокаторы желудочной кислотности, такие как омепразол.
Вторая группа препаратов — статины. Эти препараты обладают свойством стабилизировать холестериновую бляшку, уменьшать отложения холестерина на стенках сосудов и не дают этой бляшке разорваться.
Согласно общемировой практике, статины при ишемической болезни сердца обязательно назначают всем пациентам, независимо от исходного уровня холестерина. Снижать холестерин при установленном диагнозе ИБС только диетой, как это часто пытаются сделать, — очень серьезная ошибка.
У больных ишемической болезнью сердца должен быть очень низкий уровень холестерина. Лучше при коррекции дозы препарата ориентироваться на так называемый «плохой холестерин» или холестерин-ЛНП, уровень которого должен быть –>
Лечение стенокардии
Следующие группы препаратов назначают для уменьшения частоты приступов стенокардии.
Бета-блокаторы урежают частоту сердечных сокращений. Этим свойством препаратов пользуются и для лечения стенокардии, поскольку, урежая сердечный ритм, мы уменьшаем нагрузку на сердце. Соответственно, и доза бета-блокаторов подбирается под контролем частоты пульса. Если врач назначил бета-блокаторы, а у вас пульс всё равно в районе 80 уд./мин, обязательно скажите об этом — доза бета-блокатора у вас недостаточна. На фоне лечения частота пульса в покое должна быть в пределах 55–65 уд./мин.
Антагонисты кальция оказывают сосудорасширяющее действие, с чем и связывают их способность уменьшать ишемию сердца.
Нитраты длительного действия. К сожалению, многие пациенты с ними знакомы. Почему к сожалению? Да потому что эти препараты по современным представлениям назначают только в том случае, когда всё, о чем мы говорили раньше (бета-блокаторы, антагонисты кальция) не помогает и у пациента реально сохраняются приступы стенокардии.
На деле существует очень частая ошибка: больному без всяких на то оснований ставят диагноз стенокардии (какая-то непонятная боль в груди, да и возраст, да и кардиограмма какая-то не такая) и тут же без всякого дообследования назначают нитраты. В результате ситуация не только не улучшается, но даже ухудшается — появляется сильная головная боль. Это основной и очень частый побочный эффект нитропрепаратов.
Да, разумеется, нитроглицерин быстрого действия в виде спрея (аэрозоля) по-прежнему сохраняет свою актуальность в том случае, когда приступ стенокардии не проходит в покое самостоятельно.
А как же препараты для «улучшения питания», наши любимые «витамины для сердца» или, как их наукообразно называют, «препараты метаболического действия»? Триметазидин, милдронат, мексидол, коэнзим Q-10, L-карнитин, рибоксин, АТФ и кокарбоксилаза. Большая часть из этих препаратов толком не изучена, а та, которая изучена, совершенно не влияет на прогноз, о чем производители предпочитают умалчивать. Так что, если вы увидели эти препараты в своих назначениях, надо серьезно задуматься.
Слава богу, в сердечно-сосудистой медицине XXI века есть серьезно изученные препараты с доказанной эффективностью и безопасностью, которыми действительно можно помочь.
Нужно ли делать операции при стенокардии?
Кому как. При стенокардии (особенно при стенокардии, возникающей при малых напряжениях) имеет смысл провести коронароангиографию — контрастное исследование сосудов сердца. Имея результаты этого обследования, можно обсуждать — кому надо, кому нет.
Еще в 2008 году проведено большое исследование, в котором показано, что всех подряд больных стенокардией оперировать не нужно, продолжительность жизни от этого не меняется. Но в тех случаях, когда есть выраженное сужение крупных магистральных сосудов, например, ствола левой коронарной артерии, без операции уж точно не обойтись. Другое показание к хирургической операции — сохранение стенокардии несмотря на полноценное оптимальное лечение.
Препараты от давления при стенокардии
Препараты для лечения стенокардии подбираются кардиологом в зависимости от степени выраженности симптомов, характера течения болезни, индивидуальных особенностей организма больного. Назначается несколько медикаментов из разных фармакологических групп. В ходе терапии важно соблюдать режим приема и дозировку.
Причины болезни и симптомы приступов
Ведущей причиной стенокардии сердца признан атеросклероз — холестериновые скопления на стенках артерий, уменьшающие или перекрывающие их просвет. Дефицит кислорода изменяет метаболизм в тканях миокарда, из недоокисленных продуктов распада образуются токсины, которые попадают в кровь и отравляют организм. Причины болезни бывают изменяемые и неизменяемые. Их описание представлено в таблице.
| Категории причин | Подробный перечень |
| Неизменяемые |
|
| Изменяемые |
|
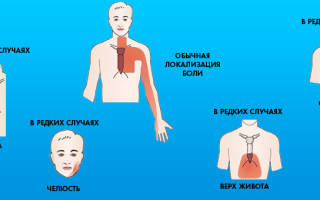
При стенокардии характерны головокружение, слабость и неритмичное сокращение сердца.
Стенокардия проявляется приступами разной частоты и интенсивности длительностью до 15-ти минут. Характерный признак — дискомфортные ощущения за грудиной, которые проявляются как тяжесть, сдавливание, боль, жжение. Боль может отдавать в предплечье, левую руку, под лопатку, в область желудка. Во время приступа больными ощущаются и такие симптомы:
- подъем артериального давления;
- головокружение и слабость;
- головная боль;
- одышка;
- потливость;
- ощущения неравномерного биения сердца.
Вернуться к оглавлению
Виды сердечных препаратов при стенокардии
Прием препаратов при стенокардии и аритмии обязателен. На основании особенностей течения и тяжести заболевания врач-кардиолог подбирает дозу. Чаще назначается несколько видов фармакологических средств, дополняющих эффект друг друга. В план лечения от стенокардии входят такие группы:
- антиангинальные препараты — нитраты, бета-адреноблокаторы, антагонисты кальция;
- антиагреганты;
- антисклеротические препараты (статины);
- диуретики;
- витамины.
Вернуться к оглавлению
Нитратосодержащие средства
Эффект устранения болевого приступа при стенокардии основан на расслаблении сосудистых стенок и улучшении кровообращения в ишемизированном участке, снятии спазма сердечной мышцы. Нитраты имеют короткий или пролонгированный эффект. Побочные явления — сильные головные боли и резкая гипотония. Названия часто применяемых препаратов:
- «Нитроглицерин». Лекарство быстрее проникает через слизистые. Прием 1-й таблетки «Нитроглицерина» сублингвально купирует приступ стенокардии.
- «Изосорбида динитрат» («Нитросорбид», «Изомак»). Действует спустя 10—20 минут после приема.
- «Изосорбида мононитрат» («Изомонит», «Пентакард») с продолжительным действием. Принимается 1—2 раза в день для предупреждения приступа.
Нитраты противопоказаны при пониженном давлении, поскольку быстрое сосудорасширяющее действие провоцирует обморок и коллапс.
Блокаторы адренорецепторов
Снижающие частоту сокращений сердца бета-блокатороры уменьшают нагрузку на миокард. Помогают при высоком АД. Действие выражено во время физической активности. Принимаются такие препараты, как «Атенолол», «Анаприлин». Начинать лечение нужно с малых доз. Для снижения вероятности побочных эффектов таблетки принимаются во время еды. Современные бета-блокаторы («Конкор», «Небилет») действуют избирательно на сердце.
Антагонисты кальциевых каналов
В результате блокирования излишнего поступления ионов кальция устраняется сосудистый спазм, уменьшается ЧСС, улучшается циркуляция крови по коронарным сосудам. Препараты «Нифедипин», «Верапамил», «Дилтиазем» принимаются 1—2 раза в сутки. Лекарства требуют тщательного подбора дозы и оценки сочетаемости с другими лекарствами. Проявляют широкий спектр побочных эффектов. Противопоказаны людям с нарушениями функций печени и почек, с нестабильным АД.
Диуретики
Мочегонное действие быстро устраняет отек со спазмированных стенок артерий. Назначается в комплексе с другими препаратами при артериальной гипертензии, стенокардии. «Хлорталидон» принимается раз в сутки, увеличивая дозу при тяжелых приступах. Не вымывает натрий и калий так интенсивно как «Лазикс», который назначается только в экстренных ситуациях.
Антиагреганты
Лекарства препятствуют склеиванию эритроцитов, ускоряют коронарный кровоток. Широко используется «Аспирин», который пьется вечером после еды в дозе 75—150 мг за раз. Прием таблеток снижает вероятность образования тромбов и развития инфаркта миокарда. Препарат приносит вред слизистому покрову желудка, поэтому для долгого применения желательны препараты ацетилсалицилсалициловой кислоты в кишечнорастворимой оболочке («Тромбо-АСС», «Карди-АСК»). При непереносимости «Аспирина» и тяжелой стенокардии назначают «Клопидогрел», который имеет более сильные антиагрегатные свойства.
Антиатеросклеротические (статины)
Для уменьшения размеров атеросклеротических скоплений при повышенном содержании холестерина в крови в схему терапии вводятся статины — «Симвастатин», «Флувастатин», «Аторвастатин». Дозировка рассчитывается исходя из показателей анализа на холестерин. Таблетки принимаются перед ночным сном. Из побочных явлений часто появляются тошнота, нарушения стула и боль в мышцах. Противопоказаны людям с болезнями печени, беременным.
При терапии статинами требуется контроля уровня холестерина с помощью анализов крови 2—4 раза в год.
Витаминные и минеральные комплексы
Для восстановления хорошей работоспособности сердца и сосудов необходимы витамины С, В12, В6, В2, полиненасыщенные жирные кислоты. Эти компоненты можно найти в препаратах «Биовиталь», «Направит», «Мильгамма», «Доппельгерц». Из минеральных веществ — калий, магний содержатся в комплексах «Аспаркам», «Панангин», «Магнерот». Полезны и витамины, А, Е, Р.