Вазоренальная гипертензия развивается вследствие
Вазоренальная гипертензия и атеросклероз почечных артерий
Вазоренальная гипертензия – это стойкое и злокачественное повышение артериального давления на фоне поражения почечных артерий атеросклеротическими бляшками или по другим причинам.
Причины вазоренальной гипертензии
Сужение почечной артерии приводит к недостаточности кровоснабжения почечной ткани. Кровоснабжение почки критически важно для организма, иначе не образуется моча и развивается почечная недостаточность. При недостатке кровотока в почке происходит высвобождение специального почечного гормона ренина, который способствует превращению ангиотензина I в ангиотензин II, что вызывает сильное сужение артерий и высвобождение гормона альдостерона, способствующего задержке натрия и увеличению объема циркулирующей крови и задержке воды.
Если вторая почка функционирует нормально, то этот эффект может нивелироваться и застоя жидкости в системном кровообращении не будет, однако при двустороннем поражении объем жидкости в организме и уровень артериального давления возрастают.
Основные заболевания ведущие к вазоренальной гипертензии
- Облитерирующий атеросклероз аорты и почечных артерий. Чаще всего атеросклероз является причиной вазоренальной гипертензии у пожилых мужчит. При обследовании выявляются мультифокальные атеросклеротические поражения в коронарных артериях, сосудах нижних конечностей.
- Фиброзно-мышечная дисплазия – развитие сужений артерий за счет соединительной ткани, без атеросклеротической бляшки. В пораженном сегменте развивается равномерное сужение, которое дальше может переходить в расширение. Чаще всего страдают молодые женщины.
- Аневризма почечной артерии. Приводит к постоянной эмболизации почечной ткани микротромбами, что приводит к развитию вазоренальной гипертензии.
- Коарктация аорты – врожденное сужение в грудной аорте ведет к снижению перфузии органов ниже сужения. Чаще всего артериальная гипертензия при коарктации аорты имеет смешанное происхождение.
Механизм развития
На первом этапе, немедленное повышение артериального давления является прямым следствием повышения уровня ренина в ответ на нарушение почечного кровотока. В течение нескольких недель, артериальное давление остается повышенным, однако эффект повышенного уровня ренина зависит от функции контралатеральной почки.
Нормальное функционирование контралатеральной позволяет избежать увеличение объема циркулирующей крови несмотря на повышенный уровень ренина. Обе почки находятся в оппозиции: со стороны стенозированной почки происходит удержание натрия и выделение избытка ренина в ответ на ишемию почек, в то время как не пораженная почка выводит из организма избыток натрия и воды, чтобы поддерживает нормальный объем жидкости в организме. Таким образом, имеются симптомы гипертензии и повышенного уровня ренина без существенного повышения объема циркулирующей крови (ОЦК).
На втором этапе, ишемия пораженной почки приводит к удержанию натрия и воды, что увеличивает ОЦК и позволяет поддерживать перфузионное давление в почке. Гипертония становится менее зависимой от ангиотензина II и связана с увеличением уровня натрия и воды. Уровень ренина на этом этапе может снижаться.
Если кровообращение почек удается восстанавить в течение этих двух этапо, то артериальное давление вскоре возвращается к нормальному уровню.
В третьей фазе развития вазоренальной гипетензии развиваются изменения в почечной паренхиме, поэтому даже устранение стеноза почечной артерии уже не приводит к полной нормализации системного артериального давления.
Повышение артериального давление при сужении почечной артерии является компенсаторным механизмом, позволяющим поддерживать фильтрационную и выделительную функцию почки в условиях снижения ее перфузии. Поэтому использование для снижения артериального давления препаратов, блокирующих выработку ангиотензина II (ингибиторов АПФ) может привести к развитию почечной недостаточности.
Осложнения вазоренальной гипертензии
Вазоренальная гипертензия приводит как к осложнениям, характерным для артериальной гипертонии, так и к специфическим проблемам, связанным с плохим кровотоком в почечных артериях. При плохом контроле артериального давления могут развиться следующие осложнения:
- Аневризма аорты
- Инфаркт миокарда
- Сердечная недостаточность
- Хроническая болезнь почек
- Инсульт
- Проблемы со зрением (ретинопатия)
- Плохое кровоснабжение в ногах – критическая ишемия.
Прогноз
Прогноз у больных с вазоренальной гипертензией трудно определить, и он зависит от степени атеросклеротического поражения других бассейнов, индивидуальной чувствительности к антигипертензивной терапии, эффективности хирургического вмешательства. У пациентов с артериальной гипертензией, наличие атеросклероза почечной артерии является фактором значительного увеличения смертности по сравнению с общей популяцией. При развитии почечной недостаточности риск смерти возрастает еще в большей степени.
Хирургическое вмешательство на почечных артериях (ангиопластика и стентирование) дает очень хороший прогноз для пациентов с вазоренальной гипертензией. Более чем у 70% пациентов артериальное давление нормализуется, без потребности в приеме лекарственных препаратов. Еще у 25% уровень артериальной гипертензии снижается, но все же требует некоторой медикаментозной терапии. Таким образом, менее чем у 5% пациентов восстановление кровотока по почечной артерии является неэффективным.
Вазоренальная гипертензия – это стойкое и злокачественное повышение артериального давления на фоне поражения почечных артерий атеросклеротическими бляшками или по другим причинам.
Вазоренальная гипертензия
Артериальная гипертензия имеет несколько различных форм течения. К одной из них относится вазоренальная гипертензия (реноваскулярная артериальная гипертония), характеризующаяся стойким повышенным давлением из-за нарушения кровотока в почках. Чаще всего диагностируется у людей старше 40-летнего возраста, реже у молодого поколения.
Что такое вазоренальная гипертензия
Патология возникает, как правило, из-за нарушения кровообращения в почках. При этом первичное поражение почечных тканей и мочевых протоков не отмечается. Проще говоря, болезнь является изолированной патологией сосудистой системы почек.
Нарушение магистрального кровотока без первичного поражения паренхимы и мочевыводящих путей приводят к вазоренальной гипертензии
Вазоренальная гипертензия во всех случаях возникает из-за сужения просвета сосудов, находящихся в почках. За счёт этого в орган перестаёт поступать достаточное количество крови и начинает развиваться такое патологическое состояние, как ишемия тканей почек. По некоторым данным, заболевание диагностируется у 5—15% людей, страдающих от высокого кровяного давления.
Этиология происхождения
Патология может возникнуть по нескольким причинам, которые, в свою очередь, делятся на врождённые факторы и приобретённые патологии. Медицина насчитывает большое количество нарушений, которые могли бы вызвать вазоренальную гипертензию. Рассмотрим самые основные из них.
Врождённые факторы
- Патология артерий почек не воспалительного характера;
- Экстравазальная компрессия почечных артерий;
- Нарушение строения почек и/или почечных артерий;
- Сосудистые заболевания почек, в частности, аневризма артерий;
- Артерио-венозный свищ.
Приобретённые патологии
- Травмы почек;
- Почечный инфаркт;
- Атеросклероз сосудов;
- Опущение почки;
- Расслоение или воспаление стенки аорты и её ветвей.
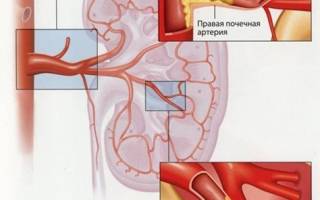
Стеноз почечной артерии снижает кровоток в почке
Атеросклероз сосудов является наиболее частой причиной развития данной патологии. По некоторым данным, вазоренальная гипертензия отмечается у 60—70% людей, имеющих атеросклеротические бляшки.
Вазоренальная гипертензия патогенез
Патогенез формирования данной патологии включает в себя нейрогуморальные (физиологические) нарушения, характеризующиеся понижением кровообращения в одной или обеих почках.
Из-за ишемического поражения почечных тканей стимулируется ренин-ангиотензиновая система (группа ферментов и гормонов, регулирующих АД). Следствием стимуляции данной системы является чрезмерная выработка гормона альдостерон, который вызывает скачки кровяного давления.
Альдостерон вырабатывается корой надпочечников и отвечает за минеральный обмен
Симптоматика вазоренальной артериальной гипертензии
Определённых специфических симптомов у болезни нет, они могут меняться в зависимости от стадии развития патологии. Однако есть некоторые проявления, которые возникают в подавляющем большинстве случаев. К ним относятся:
- Регулярные головные боли;
- Звон в ушах, мельтешение «мушек» перед глазами;
- Нарушение сна (бессонница);
- Ощущение сдавленности грудной клетки;
- Нарушение сердечного ритма;
- Болевые ощущения в области поясницы;
- Учащённое мочеиспускание;
- Усиление жажды.
Болезнь во всех случаях сопровождается высоким кровяным давлением, иногда не поддающимся медикаментозной терапии. Чаще всего понизить показатели удаётся только после того, как будет устранена основная причина вазоренальной гипертензии.
Клинические особенности патологического явления
Во время постановки диагноза врачи руководствуются несколькими особенностями, по которым можно определить данную патологию:
- Болезнь практически не поддаётся лечению при помощи гипотензивных препаратов.
- Происходит стремительное поражение головного мозга и сердца.
- Отмечается стойкое повышенное кровяное давление у людей моложе 30-летнего возраста.
- Развивается атеросклероз почечных артерий у людей старше 40—45 лет.
- Возникает почечная недостаточность, протекающая в хронической форме.
Все эти особенности могут помочь в определении болезни и постановке точного диагноза.
Опытному врачу известны эти особенности, не занимайтесь самолечением
Этапы диагностики
Диагностика вазоренальной гипертензии проводится в несколько этапов, по результатам которых, врач будет делать дальнейшие терапевтические назначения для устранения болезни. Основные этапы представлены в таблице.
| Этапы | Принцип диагностических мероприятий |
|---|---|
| Первый | Основан на тщательном изучении истории болезни пациента (возраст, частота гипертонических приступов, отсутствие/наличие каких-либо патологий, например, энцефалопатии и сердечной недостаточности). На этом этапе назначаются такие исследования, как ЭКГ, общие и/или биохимические анализы крови/мочи, исследование глазного дна. |
| Второй | В случае выявления вазоренальной гипертензии врач может назначить доплерографию и исследование почек методом сцинтиграфии. Эти процедуры помогут определить размеры почек, степень тяжести развития патологии и оценить состояние сосудистой системы. |
| Третий | В основу завершающего этапа включена такая процедура, как аортография (рентгенологическое исследование). Этот метод диагностики позволяет определить точную картину болезни и установить окончательный диагноз. |
Методы лечения вазоренальной гипертензии
Чаще всего при сужении сосудов почек требуется хирургические вмешательства, но если операционные методы по каким-либо причинам противопоказаны, то назначаются лекарственные препараты.
Медикаментозная терапия
Медикаментозное лечение вазоренальной гипертензии подразумевает приём препаратов различных групп, так как монотерапия (употребление одного лекарства) улучшений ни принесёт.
Не все лекарства взаимодействуют друг с другом, поэтому нужно соблюдать временные промежутки
К основным препаратам относятся:
Если болезнь сопровождается сердечной или почечной недостаточностью, то назначаются средства для восстановления данных органов. Также комплексная терапия чаще всего подразумевает приём препаратов, разжижающих кровь.
Хирургические методы
Всего существует два вида операционных методов для устранения вазоренальной артериальной гипертензии. Какой именно способ применять решает врач, руководствуясь течением болезни и индивидуальными особенностями организма пациента.
Рентгенэндоваскулярная пластика
Этот вид операционного вмешательства подразумевает баллонную ангиопластику с установкой специального внутрисосудистого стента. При помощи этой процедуры восстанавливается просвет сосудов и ток крови. Чаще всего данная манипуляция назначается при атеросклеротическом поражении сосудов.
Установка сосудистого стенда нормализует кровоток в почке
Реконструкция сосудов открытая
По сути, это пластическая операция, подразумевающая реконструкцию сосудов, с протезированием поражённого участка при помощи собственных артерий, вен или искусственного протеза.
Суть процедуры заключается в создании нового сосуда и/или его ветви. Данный вид операции считается более результативным по сравнению с рентгенэндоваскулярной пластикой. Однако результаты зависят от степени поражения органов и физиологических особенностей пациента.
Прогноз после проведённого лечения
Из-за того, что болезнь практически не поддаётся медикаментозной терапии, прогнозы могут быть не очень благоприятными. Если же вовремя прибегнуть к помощи операционных вмешательств, то здесь итог, как правило, более положительный.
Результаты пластических операций могут сохраняться до пяти лет, но только при условии соблюдения мер профилактики. В случае с тяжёлой формой патологии, может потребоваться повторная операция, но это достаточно редкое явление.
Вазоренальная гипертензия
Вазоренальная гипертензия (ВРГ) – это вторичная (симптоматическая) артериальная гипертензия, развивающаяся вследствие нарушения магистрального кровотока в почках без первичного поражения их паренхимы и мочевыводящих путей.
Этиология и патогенез. Причинами нарушения кровоснабжения почек в подавляющем большинстве случаев являются: атеросклеротический процесс (75–80%), фибромышечная дисплазия – ФМД (15%), неспецифический аортоартериит (8–10%). Эти факторы приводят к развитию гемодинамически значимого стеноза почечных артерий и гипоперфузии почечных клубочков, что способствует активации ренин-ангиотензин-альдостероновой системы. Помимо значительного утяжеления системной артериальной гипертензии (АГ), длительно прогрессирующая гипоксия (следствие постоянной вазоконстрикции) оказывает фиброгенное действие на ткань почек. Фиброз почечной ткани сопровождается уменьшением массы функционирующих нефронов, приводя к почечной недостаточности. Разрушение почечной паренхимы за счет интерстициального фиброза может становиться и результатом повторных эмболий в клубочки из атеросклеротической бляшки, которая стенозирует почечную артерию.
Клиническая картина у больных ВРГсвязана с развитием нескольких синдромов:
• вторичной АГ, для которой характерны высокие уровни артериального давления (АД) при хорошей субъективной переносимости, рефрактерность АД к стандартной гипотензивной терапии;
• почечной недостаточности (у 30–70% больных), что выражается в снижении скорости клубочковой фильтрации (СКФ) и умеренной азотемии (концентрация креатинина в сыворотке крови 130–400 мкмоль/л);
• эпизодов отека легких неясного генеза (у10%);
• болей в пояснице, которые связывают с рецидивирующей эмболией из стенозирующей бляшки в ПА.
Диагностика. Классическими клинико-лабораторными критериями высокого риска ВРГ являются:
• впервые возникшая АГ (или ее резкое утяжеление) у больных моложе 20 или старше 50 лет;
• прогрессирующая АГ у больных любого возраста;
• сочетание АГ с признаками распространенного атеросклероза;
• азотемия неясного происхождения в сочетании с АГ;
• острое снижение СКФ и нарастание азотемии (>30% от исходной) после применения ингибиторов ангиотензинпревращающего фермента (АПФ);
• рецидивирующий отек легких у больных с неконтролируемой АГ;
• наличие систолического или систолодиастолического шума в проекции ПА и брюшной аорты;
• асимметрия размеров почек по данным ультразвукового исследования (УЗИ), хотя возможно и симметричное уменьшение при билатеральном процессе.
Диагностика стенозов ПА сложна, так как данные анамнеза, физикального обследования и рутинных анализов крови и мочи обладают низкой информативностью при данной патологии. При подозрении на ВРГ необходимо применение специальных методов исследования.
Методы диагностики ВРГ: (1) функциональные тесты: определение активности ренина плазмы; определение активности ренина в почечных венах; динамическая сцинтиграфия почек на фоне применения ингибиторов АПФ; рентгеноконтрастная ангиография; (2) визуализирующие методы: УЗИ (дуплексное сканирование); магнитно-резонансная ангиография; спиральная компьютерная томография; рентгеноконтрастная ангиография.
В настоящее время нет четкого алгоритма обследования больных с подозрением на ВРГ. Тем не менее на первом этапе рекомендуется проводить УЗИ (дуплексное сканирование ПА) и определение активности ренина в периферической венозной крови. Обследование может быть дополнено определением активности ренина в крови из почечной вены у тех пациентов, у которых уровень ренина в периферической крови не превышает нормы, несмотря на признаки гемодинамически значимого стеноза ПА по данным УЗИ. Однако инвазивный характер исследования препятствует его широкому использованию в практике. Еще одно серьезное ограничение метода состоит в том, что практически все гипотензивные препараты оказывают значительное влияние на уровень ренина в крови, поэтому их необходимо отменять, по меньшей мере, за 2 недели до исследования, что чревато для больных с тяжелой АГ опасными последствиями. Из неинвазивных комбинированных лабораторных методик легко выполнима проба с каптоприлом. Проба считается положительной, если активность ренина в периферической венозной крови после приема каптоприла превышает 5,7 нг/мл/ч. При подозрении на ВРГ часто используется сцинтиграфия почек на фоне применения ингибиторов АПФ, имеющая высокую чувствительность и специфичность (83 и 95%). Метод основан на том, что в ответ на введение ингибитора АПФ снижается СКФ в пораженной почке. При интактных артериях контралатеральной почки ее функция, напротив, улучшается, и различие сцинтиграмм становится особенно наглядным. «Золотым стандартом» диагностики стенозов ПА является рентгеноконтрастная ангиография с селективным введением контрастного вещества непосредственно в почечные артерии. С целью минимизации токсического воздействия (особенно у пациентов с почечной недостаточностью) предпочтение отдается низкоосмолярным контрастным веществам.
Симптомы и лечение вазоренальной гипертензии
Вазоренальная гипертензия представляет собой гипертензивный синдром вторичного характера, который развивается вследствие разного рода нарушений кровотока в почках. При нормальном состоянии кровь, проходящая через данный орган, подвергается определенной фильтрации от шлаков. Они попадают в мочу и удаляются с ней через уретру.
Статьи по теме:
- аневризму;
- кисту и опухоли;
- гипоплазию артерий почек, их неправильное развитие;
- тромбоз и эмболию;
- экстравазальную компрессию.
- Характерные признаки при гипертензии церебральной формы. Сюда можно отнести:
- боли головы;
- тяжесть, ощущаемую в части затылка;
- ухудшение памяти;
- нарушения сна.
- Признаки, возникающие в результате повышения нагрузок на сердце:
- учащенное сердцебиение;
- тяжесть в груди.
- Симптомы поражения почек. К ним относятся: тянущие ощущения в пояснице, наличие крови и белка в моче, тупая боль.
- При поражении ишемией других органов: хромота, слабость, каротидная недостаточность.
- Понижение контрастирования пораженной почки.
- Уменьшенный ее размер.
- Контрастирование на поздних периодах имеет высокие показатели.
- инсульт;
- инфаркт;
- почечная недостаточность.
- реконструктивный метод;
- условно-реконструктивный;
- нефрэктомия.
- Отказ от курения. При чем пассивного также нужно стараться избегать.
- Постоянный прием дезагрегатных препаратов (аспирин). Они способствуют разжижению крови и снижают риск образования тромбов в сосудах.
- Лечение артериальной гипертонии.
- Соблюдение диеты, чтобы избавиться от избыточного веса. Потеряв даже четыре килограмма, можно значительно понизить показатели артериального давления, а также уровень холестерина и сахара в крови.
|
Кроме этого, со стороны почек осуществляется контроль над артериальным давлением. Происходит секреция фермента ренина в кровоток. Там он соединяется с гипертензиногеном, за счет чего осуществляется нормализация давления. В то время, когда происходит стеноз почечной артерии, почки утрачивают способность к нормальному кровоснабжению. В результате этого снижается уровень фильтрации и повышается секреция ренина, что и провоцирует скачок давления. По Международной классификации болезней МКБ 10 вазоренальная гипертензия имеет код I15. Важно! В случае развития патологии при беременности, очень сложно выносить малыша. Связано это в первую очередь с постоянно высоким давлением. Причины развитияИзвестно порядка сорока причин, которые могут спровоцировать развитие заболевания. Однако отмечен тот факт, что наиболее распространенной является атеросклероз. Поражение на этом фоне проявляется у большинства людей старше сорока лет. Зачастую бляшки, имеющие злокачественный характер, появляются в устье артерии. Такой очаг поражения проявляется в одностороннем виде и способен к осложнениям в форме тромбоза. Такое врожденное заболевание, как фибромускулярная дисплазия также может стать причиной возникновения вазоренальной гипертензии. Дефект представляет собой ослабление эластичности стенок сосудов, а мышечные волокна превращаются в рубцовую ткань. В результате этого происходит сужение просвета и значительное утолщение стенок. Кроме этого, патология может быть спровоцирована на фоне дистрофии или склерозных изменений. Зачастую можно наблюдать появление микроаневризм. Внешне происходящие изменения можно сравнить с нитью бус, где сужающиеся и расширяющиеся участки поочередно сменяют друг друга. Среди аутоиммунных воспалений как причину развития патологии выделяют неспецифический аортоартериит. Такая причина стоит третьей в списке основных, а показатель равен 10 процентам от общего количества болезней. Такому состоянию присуще поражение средней оболочки первичного характера. К дополнительным причинам, вызывающим развитие патологии, относят: Помимо перечисленных, могут быть и другие причины, провоцирующие проявление заболевания. Основные симптомыКак таковые симптомы до сих пор не выявлены. Жалобы, поступающие от больных, можно лишь разделить на несколько категорий: Все перечисленные признаки свидетельствуют о том, что это болезнь системного характера. Следует также отметить, что у порядка 25 процентов пациентов патология проходит без проявления каких-либо симптомов. Диагностика заболеванияВ случае возникновения подозрения на наличие вазоренальной гипертензии необходимо делать экскреторную урографию. При этом особое внимание должно обращаться на такие признаки, как: Если перечисленные симптомы имеют место быть, проводится аортография. С помощью такого исследования определяются пораженные места и их размеры. Определяющим методом в диагностике вазоренальной гипертензии является агиография почек, которую проводят в специальных центрах этого направления. Данный метод позволяет выявить стеноз, его степень и локализацию. Именно эти данные являются решающими факторами в случае, когда встает вопрос о применении хирургического лечения. Кроме всего прочего, врач определяет давление верхних и нижних конечностей. Измерение должно проводиться не только в вертикальном положении пациента, но и в горизонтальном. Диагностика на основе ультразвукового исследования предполагает осмотр главных почечных артерий и анализ скорости кровотока по ним. Методы леченияЕсли заболевание протекает на протяжении длительного времени, а лечение, в свою очередь, отсутствует, то в 70 процентах случаев наступает летальный исход больных в период первых пяти лет с момента возникновения патологии. Объясняется это развитием осложнений, в частности: Применение консервативной терапии в большинстве случаев не дает положительного результата, а если и есть эффект, то он непостоянен и длится непродолжительное время. Даже если и удается понизить уровень артериального давления, но стеноз сохраняется. Это приводит к еще большим ухудшениям кровоснабжения почки. В результате этого орган вторично сморщивается и полностью утрачивает свои функции. Лечение на основе приема лекарственных препаратов возможно только при противопоказаниях к хирургическому вмешательству или в дополнение, если результат операции не привел к снижению давления. Рациональной терапией вазоренальной гипертензии является рентгеноэндоваскулярная дилатация (РЭД) и хирургическое лечение. Если РЭД нет возможности выполнить, проводят операцию. Есть три открытых ее типа: Как правило, лечение патологии, возникшее вследствие неспецифического аортоартериита, достаточно сложно. В этом случае корригирующая операция проводится не только на артерии, но и на самой аорте. Нефрэктомия используется в случаях старого тромбоза, поражения внутрипочечных ветвей и если почка сморщена. Кроме этого, может быть использована эндартерэктомия – операция, в результате которой удаляется атеросклеротическая бляшка, сужающая просвет артерии. Важно! Шунтирование применяется для создания дополнительного пути крови вокруг сосуда. Реабилитационный периодКакая бы операция ни была проведена, важно помнить о том, что лечение необходимо продолжать и направлять его на устранение основной причины развития вазоренальной гипертензии. Соблюдение некоторых рекомендаций поможет предотвратить развитие болезни: Кроме этого, не надо бояться физических нагрузок. Необходимо ежедневно ходить не менее одного часа. Вазоренальная гипертензия несомненно поддается лечению. Главное – вовремя заметить признаки патологии, правильно определить степень ее протекания и пройти курс лечения. Для любых предложений по сайту: jibbi@cp9.ru |