Нестабильная стенокардия что это
Нестабильная стенокардия: предвестник инфаркта
Стенокардия — одна из форм ишемической болезни сердца (ИБС), которая характеризуется приступообразными болями за грудиной при повышении нагрузки на сердечно-сосудистую систему на фоне эмоционального и физического напряжения. Причиной заболевания служит нарушение кровоснабжения сердечной мышцы. Нестабильная стенокардия — опасное состояние, угрожающее развитием инфаркта миокарда и сопутствующих осложнений.
Причины развития нестабильной стенокардии
Нарушение кровоснабжения сердечной мышцы (миокарда) может быть вызвано различными причинами. Выделяют определённые факторы риска, к которым относятся:
- возраст — шансы развития заболевания увеличиваются у пациентов старше 45 лет;
- наследственность;
- наличие предрасполагающих заболеваний, таких как диабет, гипертония;
- избыточный вес;
- образ жизни — курение, злоупотребление алкоголем, стрессы, гиподинамия.
У мужчин заболевание диагностируется чаще. У женщин до наступления менопаузы опасность возникновения нестабильной стенокардии крайне мала из-за выработки половых гормонов (эстрогенов), сохраняющих сосуды. Но после 50–55 лет риск развития заболевания у женщин возрастает.
Атеросклероз как причина возникновения ишемической болезни сердца
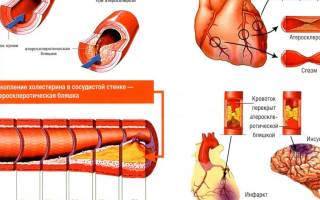
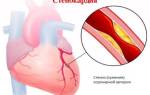
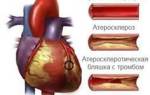
Сердечно-сосудистые заболевания, более 2/3 которых составляют ишемическая болезнь сердца, инсульт и повреждения периферических артерий, связаны с атеросклерозом и остаются ведущей причиной смертности во всем мире. Ишемическая болезнь и стенокардия чаще всего возникают из-за нарушения кровоснабжения миокарда вследствие атеросклероза коронарных (питающих сердце) сосудов. Происходит отложение бляшек на их внутренней поверхности. Сосуды при этом теряют эластичность, стенки их изъязвляются, что приводит к образованию тромбов. Атеросклеротическая бляшка может расти, деформируя и сужая просвет артерии, что вызывает хроническое нарушение кровоснабжения органа. Локальное уменьшение диаметра сосуда более чем на 50% может спровоцировать приступ нестабильной стенокардии. Бляшка может разрушиться вследствие воспалительных процессов, нарушений гемодинамики, избытка жировых отложений, недостатка коллагена. Нестабильная форма стенокардии возникает в случае разрыва бляшки с образованием тромба, препятствующего нормальному кровоснабжению сердечной мышцы.
Последствия атеросклеротической болезни
Наряду с атеросклерозом имеются и другие причины возникновения нестабильной стенокардии:
- врождённые пороки;
- разрыв капилляров с последующим кровоизлиянием в бляшку;
- воспалительный процесс в сосудах;
- повышенная способность тромбоцитов к склеиванию;
- спазм сосудов сердца при инфекционных и ревматоидных болезнях, ряде патологий желудочно-кишечного тракта;
- выброс серотонина или другого биологически активного агента в кровь, при котором происходит резкое сужение просвета коронарных сосудов;
- снижение антитромботических свойств эндотелия (клеток внутренней поверхности сосудов).
Виды заболевания
Выраженность болевого синдрома зависит от степени поражения артерий, количества и локализации повреждений. В зависимости от особенностей нарушений кровообращения в коронарных сосудах стенокардия бывает:
- Впервые возникшая. Первые приступы могут возникать при серьёзной физической нагрузке и быть различными по интенсивности. Длятся от нескольких минут до получаса. Могут нарастать или иметь место в покое. Прогноз менее благоприятен, когда уже с первых приступов боль нарастающая, затяжная и ассоциируется с изменениями на ЭКГ (электрокардиограмме).
- Прогрессирующая. Возникает уже при имеющемся диагнозе стабильной стенокардии. Отличается от обычных её проявлений гораздо более продолжительным и интенсивным приступом. Обычно недостаточно привычных дозировок нитроглицерина. Помимо этого, к прогрессирующей стенокардии относятся приступы с различными видами аритмий в покое.
- Постинфарктная (возвратная). Начинается через 24 часа или до 8 недель после инфаркта миокарда. По статистике, повторные приступы связаны с активностью пациента или массовым поражением сердца. В 20–40% может привести к летальному исходу или повторному инфаркту миокарда.
- Вариантная, или стенокардия Принцметала. Причиной является сужение коронарных сосудов в виде спазма. Возникает обычно в одно и то же время и вызывает характерные изменения ЭКГ, которые исчезают после приступа.
- С исходом в мелкоочаговый инфаркт миокарда. Протекает без видимых нарушений ритма и сильных болей. Отличается от других видов стенокардий ярко выраженными изменениями на ЭКГ. Прогноз зачастую благоприятный.
Классификация по Браунвальду для определения степени тяжести приступа — таблица
| А — вторичная нестабильная стенокардия. Приступы провоцируются внешними причинами (малокровие, тиреотоксикоз, острая инфекция и др.) |
B — первичная нестабильная стенокардия. Связана с заболеваниями сердца |
С — постинфарктная стенокардия. Возникает в течение 2-х недель после инфаркта миокарда |
|
| I — впервые возникшая, прогрессирующая стенокардия, без стенокардии покоя | IA | IB | IC |
| II — стенокардия покоя в течение месяца, но не в ближайшие 48 часов | IIA | IIB | IIC |
| III — стенокардия покоя в ближайшие 48 часов | IIIA | IIIB | IIIC |
Данная методика позволяет оценить риск возникновения инфаркта миокарда по клинике и причинам болевого приступа.
Диагностика
В первую очередь врач учитывает жалобы больного, проводит общий осмотр пациента, прослушивание тонов сердца и собирает анамнез (историю заболевания). Для постановки диагноза применяется также инструментальная диагностика, которая в первую очередь включает ЭКГ. При возникновении приступа стенокардии можно заметить ряд характерных изменений на кардиограмме.
Помимо этого, назначается исследование крови и мочи. При нестабильной стенокардии могут быть изменены биохимические показатели (уровни глюкозы, холестерина, триглицеридов, креатинкиназы и т.д.).
Особую диагностическую роль имеют кардиальные маркеры — тропонины. Они показывают наличие повреждённых клеток миокарда.
В дальнейшем при стационарном лечении у пациента для углублённой диагностики проводят УЗИ сердца — ЭхоКГ, велоэргометрию, коронарографию, холтеровское мониторирование. На УЗИ можно обнаружить нарушение сократимости сердца и врождённые пороки.
Велгоэргометрия — это тест, на котором пациент получает нагрузку на велотренажёре до максимально возможной для него. При этом постоянно фиксируются изменения на ЭКГ.
Функциональная проба при нестабильной стенокардии
Нестабильная стенокардия: предвестник инфаркта
Стенокардия — одна из форм ишемической болезни сердца (ИБС), которая характеризуется приступообразными болями за грудиной при повышении нагрузки на сердечно-сосудистую систему на фоне эмоционального и физического напряжения. Причиной заболевания служит нарушение кровоснабжения сердечной мышцы. Нестабильная стенокардия — опасное состояние, угрожающее развитием инфаркта миокарда и сопутствующих осложнений.
Причины развития нестабильной стенокардии
Нарушение кровоснабжения сердечной мышцы (миокарда) может быть вызвано различными причинами. Выделяют определённые факторы риска, к которым относятся:
- возраст — шансы развития заболевания увеличиваются у пациентов старше 45 лет;
- наследственность;
- наличие предрасполагающих заболеваний, таких как диабет, гипертония;
- избыточный вес;
- образ жизни — курение, злоупотребление алкоголем, стрессы, гиподинамия.
У мужчин заболевание диагностируется чаще. У женщин до наступления менопаузы опасность возникновения нестабильной стенокардии крайне мала из-за выработки половых гормонов (эстрогенов), сохраняющих сосуды. Но после 50–55 лет риск развития заболевания у женщин возрастает.
Атеросклероз как причина возникновения ишемической болезни сердца
Сердечно-сосудистые заболевания, более 2/3 которых составляют ишемическая болезнь сердца, инсульт и повреждения периферических артерий, связаны с атеросклерозом и остаются ведущей причиной смертности во всем мире. Ишемическая болезнь и стенокардия чаще всего возникают из-за нарушения кровоснабжения миокарда вследствие атеросклероза коронарных (питающих сердце) сосудов. Происходит отложение бляшек на их внутренней поверхности. Сосуды при этом теряют эластичность, стенки их изъязвляются, что приводит к образованию тромбов. Атеросклеротическая бляшка может расти, деформируя и сужая просвет артерии, что вызывает хроническое нарушение кровоснабжения органа. Локальное уменьшение диаметра сосуда более чем на 50% может спровоцировать приступ нестабильной стенокардии. Бляшка может разрушиться вследствие воспалительных процессов, нарушений гемодинамики, избытка жировых отложений, недостатка коллагена. Нестабильная форма стенокардии возникает в случае разрыва бляшки с образованием тромба, препятствующего нормальному кровоснабжению сердечной мышцы.
Последствия атеросклеротической болезни
Наряду с атеросклерозом имеются и другие причины возникновения нестабильной стенокардии:
- врождённые пороки;
- разрыв капилляров с последующим кровоизлиянием в бляшку;
- воспалительный процесс в сосудах;
- повышенная способность тромбоцитов к склеиванию;
- спазм сосудов сердца при инфекционных и ревматоидных болезнях, ряде патологий желудочно-кишечного тракта;
- выброс серотонина или другого биологически активного агента в кровь, при котором происходит резкое сужение просвета коронарных сосудов;
- снижение антитромботических свойств эндотелия (клеток внутренней поверхности сосудов).
Виды заболевания
Выраженность болевого синдрома зависит от степени поражения артерий, количества и локализации повреждений. В зависимости от особенностей нарушений кровообращения в коронарных сосудах стенокардия бывает:
- Впервые возникшая. Первые приступы могут возникать при серьёзной физической нагрузке и быть различными по интенсивности. Длятся от нескольких минут до получаса. Могут нарастать или иметь место в покое. Прогноз менее благоприятен, когда уже с первых приступов боль нарастающая, затяжная и ассоциируется с изменениями на ЭКГ (электрокардиограмме).
- Прогрессирующая. Возникает уже при имеющемся диагнозе стабильной стенокардии. Отличается от обычных её проявлений гораздо более продолжительным и интенсивным приступом. Обычно недостаточно привычных дозировок нитроглицерина. Помимо этого, к прогрессирующей стенокардии относятся приступы с различными видами аритмий в покое.
- Постинфарктная (возвратная). Начинается через 24 часа или до 8 недель после инфаркта миокарда. По статистике, повторные приступы связаны с активностью пациента или массовым поражением сердца. В 20–40% может привести к летальному исходу или повторному инфаркту миокарда.
- Вариантная, или стенокардия Принцметала. Причиной является сужение коронарных сосудов в виде спазма. Возникает обычно в одно и то же время и вызывает характерные изменения ЭКГ, которые исчезают после приступа.
- С исходом в мелкоочаговый инфаркт миокарда. Протекает без видимых нарушений ритма и сильных болей. Отличается от других видов стенокардий ярко выраженными изменениями на ЭКГ. Прогноз зачастую благоприятный.
Классификация по Браунвальду для определения степени тяжести приступа — таблица
| А — вторичная нестабильная стенокардия. Приступы провоцируются внешними причинами (малокровие, тиреотоксикоз, острая инфекция и др.) |
B — первичная нестабильная стенокардия. Связана с заболеваниями сердца |
С — постинфарктная стенокардия. Возникает в течение 2-х недель после инфаркта миокарда |
|
| I — впервые возникшая, прогрессирующая стенокардия, без стенокардии покоя | IA | IB | IC |
| II — стенокардия покоя в течение месяца, но не в ближайшие 48 часов | IIA | IIB | IIC |
| III — стенокардия покоя в ближайшие 48 часов | IIIA | IIIB | IIIC |
Данная методика позволяет оценить риск возникновения инфаркта миокарда по клинике и причинам болевого приступа.
Диагностика
В первую очередь врач учитывает жалобы больного, проводит общий осмотр пациента, прослушивание тонов сердца и собирает анамнез (историю заболевания). Для постановки диагноза применяется также инструментальная диагностика, которая в первую очередь включает ЭКГ. При возникновении приступа стенокардии можно заметить ряд характерных изменений на кардиограмме.
Помимо этого, назначается исследование крови и мочи. При нестабильной стенокардии могут быть изменены биохимические показатели (уровни глюкозы, холестерина, триглицеридов, креатинкиназы и т.д.).
Особую диагностическую роль имеют кардиальные маркеры — тропонины. Они показывают наличие повреждённых клеток миокарда.
В дальнейшем при стационарном лечении у пациента для углублённой диагностики проводят УЗИ сердца — ЭхоКГ, велоэргометрию, коронарографию, холтеровское мониторирование. На УЗИ можно обнаружить нарушение сократимости сердца и врождённые пороки.
Велгоэргометрия — это тест, на котором пациент получает нагрузку на велотренажёре до максимально возможной для него. При этом постоянно фиксируются изменения на ЭКГ.
Функциональная проба при нестабильной стенокардии
Нестабильная стенокардия: предвестник инфаркта
Стенокардия — одна из форм ишемической болезни сердца (ИБС), которая характеризуется приступообразными болями за грудиной при повышении нагрузки на сердечно-сосудистую систему на фоне эмоционального и физического напряжения. Причиной заболевания служит нарушение кровоснабжения сердечной мышцы. Нестабильная стенокардия — опасное состояние, угрожающее развитием инфаркта миокарда и сопутствующих осложнений.
Причины развития нестабильной стенокардии
Нарушение кровоснабжения сердечной мышцы (миокарда) может быть вызвано различными причинами. Выделяют определённые факторы риска, к которым относятся:
- возраст — шансы развития заболевания увеличиваются у пациентов старше 45 лет;
- наследственность;
- наличие предрасполагающих заболеваний, таких как диабет, гипертония;
- избыточный вес;
- образ жизни — курение, злоупотребление алкоголем, стрессы, гиподинамия.
У мужчин заболевание диагностируется чаще. У женщин до наступления менопаузы опасность возникновения нестабильной стенокардии крайне мала из-за выработки половых гормонов (эстрогенов), сохраняющих сосуды. Но после 50–55 лет риск развития заболевания у женщин возрастает.
Атеросклероз как причина возникновения ишемической болезни сердца
Сердечно-сосудистые заболевания, более 2/3 которых составляют ишемическая болезнь сердца, инсульт и повреждения периферических артерий, связаны с атеросклерозом и остаются ведущей причиной смертности во всем мире. Ишемическая болезнь и стенокардия чаще всего возникают из-за нарушения кровоснабжения миокарда вследствие атеросклероза коронарных (питающих сердце) сосудов. Происходит отложение бляшек на их внутренней поверхности. Сосуды при этом теряют эластичность, стенки их изъязвляются, что приводит к образованию тромбов. Атеросклеротическая бляшка может расти, деформируя и сужая просвет артерии, что вызывает хроническое нарушение кровоснабжения органа. Локальное уменьшение диаметра сосуда более чем на 50% может спровоцировать приступ нестабильной стенокардии. Бляшка может разрушиться вследствие воспалительных процессов, нарушений гемодинамики, избытка жировых отложений, недостатка коллагена. Нестабильная форма стенокардии возникает в случае разрыва бляшки с образованием тромба, препятствующего нормальному кровоснабжению сердечной мышцы.
Последствия атеросклеротической болезни
Наряду с атеросклерозом имеются и другие причины возникновения нестабильной стенокардии:
- врождённые пороки;
- разрыв капилляров с последующим кровоизлиянием в бляшку;
- воспалительный процесс в сосудах;
- повышенная способность тромбоцитов к склеиванию;
- спазм сосудов сердца при инфекционных и ревматоидных болезнях, ряде патологий желудочно-кишечного тракта;
- выброс серотонина или другого биологически активного агента в кровь, при котором происходит резкое сужение просвета коронарных сосудов;
- снижение антитромботических свойств эндотелия (клеток внутренней поверхности сосудов).
Виды заболевания
Выраженность болевого синдрома зависит от степени поражения артерий, количества и локализации повреждений. В зависимости от особенностей нарушений кровообращения в коронарных сосудах стенокардия бывает:
- Впервые возникшая. Первые приступы могут возникать при серьёзной физической нагрузке и быть различными по интенсивности. Длятся от нескольких минут до получаса. Могут нарастать или иметь место в покое. Прогноз менее благоприятен, когда уже с первых приступов боль нарастающая, затяжная и ассоциируется с изменениями на ЭКГ (электрокардиограмме).
- Прогрессирующая. Возникает уже при имеющемся диагнозе стабильной стенокардии. Отличается от обычных её проявлений гораздо более продолжительным и интенсивным приступом. Обычно недостаточно привычных дозировок нитроглицерина. Помимо этого, к прогрессирующей стенокардии относятся приступы с различными видами аритмий в покое.
- Постинфарктная (возвратная). Начинается через 24 часа или до 8 недель после инфаркта миокарда. По статистике, повторные приступы связаны с активностью пациента или массовым поражением сердца. В 20–40% может привести к летальному исходу или повторному инфаркту миокарда.
- Вариантная, или стенокардия Принцметала. Причиной является сужение коронарных сосудов в виде спазма. Возникает обычно в одно и то же время и вызывает характерные изменения ЭКГ, которые исчезают после приступа.
- С исходом в мелкоочаговый инфаркт миокарда. Протекает без видимых нарушений ритма и сильных болей. Отличается от других видов стенокардий ярко выраженными изменениями на ЭКГ. Прогноз зачастую благоприятный.
Классификация по Браунвальду для определения степени тяжести приступа — таблица
| А — вторичная нестабильная стенокардия. Приступы провоцируются внешними причинами (малокровие, тиреотоксикоз, острая инфекция и др.) |
B — первичная нестабильная стенокардия. Связана с заболеваниями сердца |
С — постинфарктная стенокардия. Возникает в течение 2-х недель после инфаркта миокарда |
|
| I — впервые возникшая, прогрессирующая стенокардия, без стенокардии покоя | IA | IB | IC |
| II — стенокардия покоя в течение месяца, но не в ближайшие 48 часов | IIA | IIB | IIC |
| III — стенокардия покоя в ближайшие 48 часов | IIIA | IIIB | IIIC |
Данная методика позволяет оценить риск возникновения инфаркта миокарда по клинике и причинам болевого приступа.
Диагностика
В первую очередь врач учитывает жалобы больного, проводит общий осмотр пациента, прослушивание тонов сердца и собирает анамнез (историю заболевания). Для постановки диагноза применяется также инструментальная диагностика, которая в первую очередь включает ЭКГ. При возникновении приступа стенокардии можно заметить ряд характерных изменений на кардиограмме.
Помимо этого, назначается исследование крови и мочи. При нестабильной стенокардии могут быть изменены биохимические показатели (уровни глюкозы, холестерина, триглицеридов, креатинкиназы и т.д.).
Особую диагностическую роль имеют кардиальные маркеры — тропонины. Они показывают наличие повреждённых клеток миокарда.
В дальнейшем при стационарном лечении у пациента для углублённой диагностики проводят УЗИ сердца — ЭхоКГ, велоэргометрию, коронарографию, холтеровское мониторирование. На УЗИ можно обнаружить нарушение сократимости сердца и врождённые пороки.
Велгоэргометрия — это тест, на котором пациент получает нагрузку на велотренажёре до максимально возможной для него. При этом постоянно фиксируются изменения на ЭКГ.
Функциональная проба при нестабильной стенокардии